Почему в крови
Чем бы вы ни захворали, первым анализом, на который отправит вас грамотный врач, будет общий (общеклинический) анализ крови, рассказывает наш эксперт - кардиолог, врач высшей категории Тамара Огиева.
Кровь для общего анализа берется венозная или капиллярная, то есть из вены или из пальца. Первичный общий анализ можно сдавать не натощак. Развернутый же анализ крови сдается только натощак.
Для биохимического анализа кровь придется сдавать только из вены и обязательно натощак. Ведь если вы выпьете с утра, скажем, кофе с сахаром, непременно изменится содержание глюкозы в крови и анализ будет неправильным.
В идеале кровь на общий анализ крови рекомендуется сдавать после короткого отдыха, так как при волнении и физическом напряжении могут изменяться некоторые показатели.
Грамотный врач обязательно учтет ваш пол и физиологическое состояние. Например, у женщин во время “критических дней” увеличивается СОЭ и уменьшается количество тромбоцитов.
Общий анализ дает больше информации о воспалениях и состоянии крови (склонности к тромбам, наличии инфекций), а биохимический анализ отвечает за функциональное и органическое состояние внутренних органов - печени, почек, поджелудочной.
Показатели общего анализа:
1. ГЕМОГЛОБИН (Hb) - пигмент крови, содержится в эритроцитах (красных кровяных тельцах), основная его функция - это перенос кислорода от легких к тканям и выведение углекислого газа из организма.
Нормальные значения для мужчин 130-160 г/л , женщин - 120-140 г/л.
Пониженный гемоглобин бывает при анемиях, кровопотере, скрытом внутреннем кровотечении, при поражении внутренних органов, например, почек и т.д.
Повышаться может при обезвоживании организма, при заболеваниях крови и некоторых видах сердечной недостаточности.
2. ЭРИТРОЦИТЫ - клетки крови, содержат гемоглобин.
Нормальные значения (4.0-5.1) * 10 в 12-й степени/л и (3.7-4.7) * 10 в 12-й степени /л, для мужчин и женщин соответственно.
Повышение эритроцитов в крови бывает, например, у здоровых людей на большой высоте в горах, а также при врожденных или приобретенных пороках сердца, болезнях бронхов, легких, почек и печени. Повышение может быть связано с избытком стероидных гормонов в организме. Например, при болезни и синдроме Кушинга, или при лечении гормональными препаратами.
Понижение - при анемии, острой кровопотере, при хронических воспалительных процессах в организме, а также на поздних сроках беременности.
3. ЛЕЙКОЦИТЫ - белые клетки крови, они образуются в костном мозге и лимфатических узлах. Основная их функция - защита организма от неблагоприятных воздействий. Норма - (4.0-9.0) х 10 в 9-й степени /л. Превышение говорит о наличии инфекции и воспалении.
Существует пять видов лейкоцитов (лимфоциты, нейтрофилы, моноциты, эозинофилы, базофилы), каждый из них выполняет определенную функцию. При необходимости делают развернутый анализ крови, который показывает соотношение всех пяти видов лейкоцитов. Например, если уровень лейкоцитов в крови повышен, развернутый анализ покажет, за счет какого вида увеличилось их общее число. Если за счет лимфоцитов, то в организме есть воспалительный процесс, если больше нормы эозинофилов, то можно заподозрить аллергическую реакцию.
Почему лейкоцитов бывает много?
Существует множество состояний, при которых наблюдается изменение уровня лейкоцитов. Это не обязательно говорит о болезни. Лейкоциты, как, впрочем, и все показатели общего анализа, реагируют на различные изменения в организме. Например, при стрессе, беременности, после физического напряжения их количество увеличивается.
Повышенное количество лейкоцитов в крови (по-другому лейкоцитоз) бывает и при:
+ инфекциях (бактериальных),
+ воспалительных процессах,
+ аллергических реакциях,
+ злокачественных новообразованиях и лейкозах,
+ приеме гормональных препаратов, некоторых сердечных препаратов (например, дигоксина).
А вот пониженное количество лейкоцитов в крови (или лейкопения): такое состояние часто бывает при вирусной инфекции (например, при гриппе) или приеме некоторых лекарств, например, анальгетиков, противосудорожных.
4. ТРОМБОЦИТЫ - клетки крови, показатель нормальной свертываемости крови, участвуют в образовании тромбов.
Нормальное количество - (180-320) * 10 в 9-й степени/л
Повышенное количество бывает при:
хронических воспалительных заболеваниях (туберкулез, язвенный колит, цирроз печени), после операций, лечении гормональными препаратами.
Пониженное при:
действии алкоголя, отравлении тяжелыми металлами, болезнях крови, почечной недостаточности, заболеваниях печени, селезенки, гормональных нарушений. А также при действии некоторых лекарств: антибиотиков, мочегонных, дигоксина, нитроглицерина, гормонов.
5. СОЭ или РОЭ - скорость оседания эритроцитов (реакция оседания эритроцитов) - это одно и то же, показатель течения болезни. Обычно СОЭ увеличивается на 2-4 сутки заболевания, иногда максимума достигает в период выздоровления. Норма для мужчин - 2-10 мм/ч, для женщин - 2-15 мм/ч.
Повышено при:
инфекциях, воспалениях, анемии, болезнях почек, гормональных нарушениях, шоке после травм и операций, при беременности, после родов, во время месячных.
Понижено:
при недостаточности кровообращения, анафилактическом шоке.
Показатели биохимического анализа:
6. ГЛЮКОЗА - ее должно быть 3,5-6,5 ммоль/литр. Понижение - при недостаточном и нерегулярном питании, гормональных заболеваниях. Повышение - при сахарном диабете.
7. ОБЩИЙ БЕЛОК - норма - 60-80 граммов /литр. Снижается при ухудшении работы печени, почек, недоедании (резкое снижение общего белка нередкий симптом того, что жесткая ограничительная диета явно не пошла вам на пользу).
8. ОБЩИЙ БИЛИРУБИН - норма – не выше 20,5 ммоль/литр показывает, как работает печень. Повышение - при гепатитах, желче-каменной болезни, разрушении эритроцитов.
9. КРЕАТИНИН - должно быть не больше 0,18 ммоль/литр. Вещество отвечает за работу почек. Превышение нормы - признак почечной недостаточности, если не дотягивает до нормы - значит, нужно повышать иммунитет.
Почему у нас разные типы крови?
Человеческие группы крови, скорее всего, появились для защиты от инфекционных заболеваний. Однако несовместимость некоторых групп крови является лишь случайностью эволюции.
Существует четыре основных типа крови. Группа крови А является самой древней, и она существовала до того, как человеческий вид эволюционировал от своих предков-гоминидов. Считается, что тип В возник примерно 3,5 миллиона лет назад из-за генетической мутации, которая изменила один из сахаров, которые находятся на поверхности эритроцитов.Начиная примерно 2,5 миллиона лет назад, произошли мутации, которые сделали этот ген сахара неактивным, создавая тип О, который не имеет ни версии А, ни сахара. И затем есть AB, который покрыт и сахарами A и B.
Именно эти сахара делают некоторые группы крови несовместимыми: если кровь от донора типа A была отдана человеку с типом B, иммунная система получателя распознала бы чужеродные сахара как захватчика и начала атаку. В результате иммунная реакция может убить.Негативная кровь типа O известна как «универсальный донор», потому что в ней отсутствуют молекулы, которые могли бы вызвать эту реакцию («отрицательный» означает, что ей не хватает поверхностного молекулы другого типа, известного как резус-антиген). [Безопасно ли пить кровь? ]
Но несовместимость не является частью причины, по которой у людей есть группы крови, говорит Харви Кляйн, начальник отдела переливания крови в Клиническом центре Национального института здоровья. «Переливание крови - это недавнее явление (сотни лет, а не миллионы), и поэтому оно не имеет ничего общего с эволюцией групп крови», - сказал он.
Эволюционная причина, или, по крайней мере, одна из них, кажется, болезнь. Например, по словам Кристин Черти-Газдеич, гематолога в больнице общего профиля в Торонто, малярия, по-видимому, является основной избирательной силой, стоящей за типом О. Тип О более распространен в Африке и других частях мира, которые имеют большое бремя малярии, что позволяет предположить, что группа крови обладает своего рода эволюционным преимуществом. [6 самых безумных экспериментов на животных]
В данном конкретном случае преимущество заключается в том, что клетки, инфицированные малярией, плохо прилипают к клеткам крови типа О или типа В, сказал Ксерти-Газдевич.Инфицированные малярией клетки крови с большей вероятностью прилипают к клеткам с сахаром А и образуют комки, известные как «розетки», которые могут быть смертельными, когда они образуются в жизненно важных органах, таких как мозг. В результате, люди с типом О заболевают меньше, когда заражаются малярией, согласно исследованию, проведенному в 2007 году в Национальной академии наук.
С другой стороны, люди с типом О могут быть более склонны к другим заболеваниям. Например, известно, что они более восприимчивы к Helicobacter pylori, бактерии, вызывающей язвы, сказал Кляйн.Но исследования еще не показали, объясняет ли это или какое-то другое заболевание, почему у людей все еще есть группы крови.
Почему кровь красная?
Здесь доктор Серхио Пинья-Овьедо из отделения гематопатологии в Онкологическом центре им. М. Д. Андерсона в Хьюстоне, штат Техас, и его коллеги обсуждают актуальность и биохимию цвета в органах человека.
Цвет важен для «маскировки и защиты, обмена веществ, сексуального поведения и общения», объясняют они.
Металлы имеют значение
Белковые цепи в молекуле гемоглобина в эритроцитах кодируются нашими генами. Мутации в генах глобина могут вызывать такие заболевания, как талассемия и серповидноклеточная анемия.
Для связывания кислорода каждая белковая цепь связывается с одной гемовой группой, что позволяет связать максимум четыре молекулы кислорода на одну молекулу гемоглобина.
В центре гема находится молекула железа. Железо заставляет гем выглядеть красно-коричневым. Но что, если железо поменяно на другой металл?
Помните те зеленые языки пламени из класса химии? Листья растений зеленые, потому что хлорофилл в листьях содержит магний в центре кольца. Между тем, у хладнокровных животных кровь кажется голубой, потому что атомы меди сидят в центре кольца и связываются с кислородом.
Связывание и тело
Чтобы вернуться к человеческой крови, железо в гемоглобине связывает кислород в легких, когда мы вдыхаем воздух. Теперь наша кровь выглядит ярко-красной, поскольку она перекачивается из легких в ткани нашего тела.
К счастью, кислородное связывание обратимо, что означает, что кислород, поглощенный легкими, высвобождается в тканях, когда кровь циркулирует вокруг тела.
Когда кислород выделяется, он заменяется углекислым газом, который затем возвращается в наши легкие и выводится из нашего тела во время дыхания.Когда углекислый газ связывается с гемоглобином, цвет меняется от ярко-красного до темно-красного с оттенком фиолетового.
Но почему наши вены выглядят синими? Это иллюзия; сами вены на самом деле бело-розовые. Синий цвет, который мы видим нашими глазами, представляет собой сочетание крови, сосуда, кожи и процесса, который позволяет нам видеть цвет.
Почему уровень сахара в крови высокий утром?
Высокий уровень сахара в крови по утрам является популярной темой - кажется, это ставит в тупик многих людей.
Например, некоторое время назад у меня была клиентка, которая каждые несколько дней посылала мне свои графики уровня сахара в крови, и на этих графиках она всегда делала заметки, если у нее возникали вопросы.
Каждый раз, когда она отправляла их, я замечала, что у нее есть 3 больших знака вопроса (???) против ее утренних чтений. И в другое утро, когда ее утренние уровни сахара в крови были высокими в 160 мг / дл (или 8.9 ммоль / л).
Она написала:
Я не понимаю. 97 мг / дл (или 5,5 ммоль / л) прошлой ночью, когда я ложился спать. Я ничего не ел, потому что плохо себя чувствовал. Хм…
Здесь, в блоге DMP, мы часто получаем комментарии вроде:
- Почему мое чтение утром выше, чем когда я ложусь спать?
- Мои утренние цифры всегда высоки, что бы я ни делал. Когда я говорю высоко, я имею в виду 190. Я так расстроен и не понимаю почему.
- Почему уровень глюкозы в крови во сне повышается, что дает мне высокие показания по утрам, когда я смотрю все, что я ем во время обеда?
Вам знакомы эти утренние ситуации? Вы постоянно спрашиваете, почему у вас высокий уровень сахара в крови по утрам?
Логически мы думаем, что утром должно быть самое низкое значение, верно?
Ну, не паникуйте, для этого есть причина, поэтому давайте рассмотрим, почему утренний уровень сахара в крови часто выше. А потом мы обсудим, что вы можете сделать, чтобы помочь снизить уровень сахара в крови по утрам.
JUMP TO: 6 причин, почему уровень сахара в крови высокий утром | Стратегии образа жизни для снижения уровня утренних | Добавки, чтобы помочь снизить утренние уровни | Заключение
Почему уровень сахара в крови высокий утром?
Хотя может показаться логичным, что ваш организм будет иметь самый низкий уровень глюкозы в крови по утрам, это часто не так по следующим 6 причинам.
1. Глюкоза происходит 24/7
Все клетки в организме нуждаются в глюкозе для поддержания своей функции, даже когда мы спим.
Поэтому печень может производить сахар (глюкозу), разрушая запасы в организме (гликоген), процесс, называемый гликогенолизом. Печень также может вырабатывать сахар (глюкозу) из аминокислот (белков) в процессе, называемом глюконеогенез.
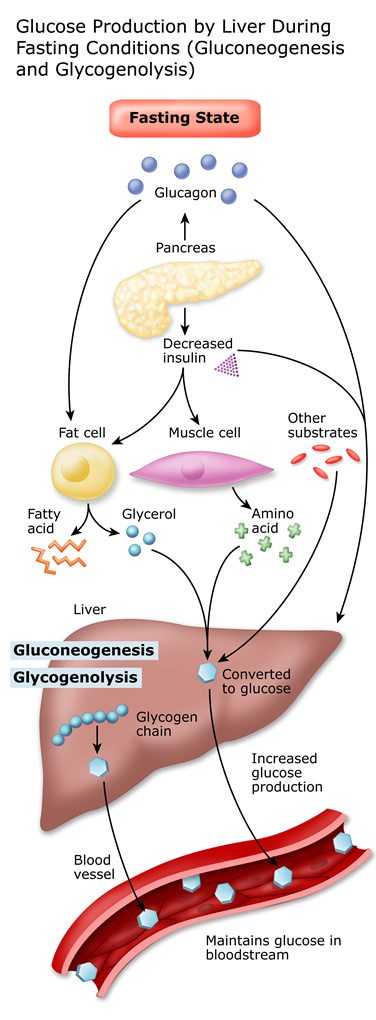
Изображение предоставлено: Калифорнийский университет
Эти процессы гарантируют, что тело и мозг получают достаточное количество топлива, чтобы они могли продолжать выполнять свои функции.
Дело в том, что выработка глюкозы в организме все еще будет происходить, когда вы не едите или пропускаете прием пищи, потому что организм всегда поддерживает глюкозу на определенном уровне, чтобы функционировать.
2. Гормоны повышают уровень глюкозы в крови (феномен рассвета)
Каждое утро около 3-4 часов в организме вырабатывается набор контррегуляторных гормонов: глюкагон, адреналин, гормон роста и кортизол, что приводит к повышению уровня сахара в крови.
Это изменение в гормонах происходит, чтобы стимулировать наше пробуждение, чтобы заставить нас двигаться и дать нам энергию. Это называется феноменом рассвета или эффектом рассвета.
На самом деле это «нормальный» ответ.Это происходит у всех, диабетиков или нет.
Однако, если у вас диабет или преддиабет, есть еще один фактор, который влияет как на выработку глюкозы в течение ночи, так и на повышение уровня глюкозы с помощью кортизола, а именно на снижение выработки инсулина или снижение использования инсулина.
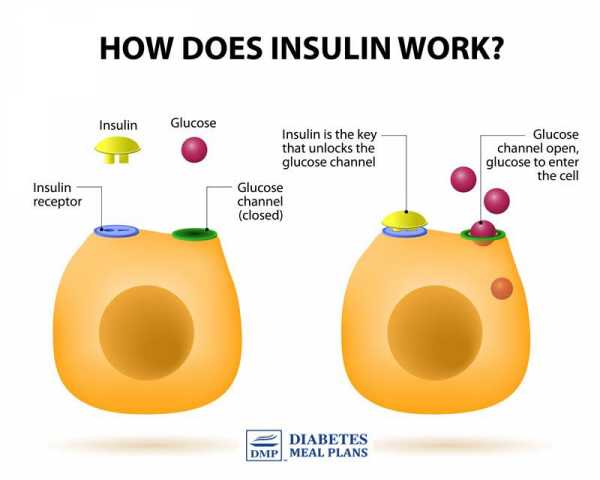
3. Снижение выработки инсулина или использование инсулина
Поскольку у большинства людей с диабетом 2 типа и предиабетом либо снижены уровни инсулина, либо снижено использование инсулина, либо вырабатывается недостаточно инсулина, чтобы вызвать повышение уровня сахара в крови. даже ночью, когда вы спите.
В этом сценарии ваше тело все еще вырабатывает глюкозу, ваши гормоны все еще делают свое дело, но выработка инсулина низка, поэтому ваш организм не может справиться с последствиями изменения уровня глюкозы и гормонов.
Другой сценарий заключается в том, что ваши уровни инсулинорезистентности препятствуют эффективному использованию инсулина, что приводит к высоким уровням. Возможно, вы производите достаточное количество инсулина даже ночью, но ваши клетки не открываются в ответ на инсулин, поэтому глюкоза остается в крови.
4. Гипогликемия, известная как эффект Somogyi
Это встречается реже, но у некоторых людей с диабетом, низкий уровень сахара в крови (гипогликемия) может возникнуть во время сна.
Эффект Шомоджи чаще встречается у диабетиков, инсулинозависимых. Это когда уровень глюкозы в вашем организме значительно снижается в течение ночи (ночная гипогликемия), и в результате ваша аварийная система активируется. Это посылает сообщения вашим гормонам и органам, чтобы стимулировать больше выработки глюкозы, чтобы помочь поднять ваш уровень.
Если вы инсулинозависимы и пытаетесь определить, почему ваш уровень сахара в крови так высок по утрам, вы можете проснуться ночью, чтобы проверить свой уровень, на тот случай, если это может быть ваша ситуация и ваша доза инсулина необходимо скорректировать, например, введение инсулина длительного действия. Или, в некоторых случаях, люди могут использовать непрерывную инсулиновую помпу.
Подробнее об эффекте Шомоди можно прочитать здесь.
5. Плохой выбор продуктов питания
Плохой выбор продуктов питания оказывает глубокое влияние на уровень глюкозы в крови и уровень А1с, а следовательно, и на уровень раннего утра.
Независимо от времени суток, неправильный выбор продуктов питания отрицательно повлияет на уровень глюкозы в крови.
Ваша цель - очистить свой рацион и придерживаться рекомендуемых продуктов, которые поддерживают хороший контроль уровня сахара в крови.
6. Плохой общий контроль уровня глюкозы
Если ваши среднесуточные показатели значительно превышают нормальный диапазон здорового уровня сахара в крови, скорее всего, уровень поста также будет высоким.
Надлежащий контроль уровня сахара в крови означает поддержание уровня сахара в крови как можно ближе к нормальному.И если вы можете держать их в пределах здорового диапазона, это даже лучше.
Вам необходимо знать свои цифры…
Цель для уровней голодания:
- Между 70-100 мг / дл или 4-5,6 ммоль / л ( оптимально )
- 70-110 мг / дл или 4 -6 ммоль / л (считается хорошим контролем)
- 70-130 мг / дл или 4-7,2 ммоль / л (более либерально, но реалистично для многих)
- Через 2 часа после еды идеальный вариант составляет менее 140 мг / дл или 7,8 ммоль / л - чем ниже уровень постпрандиальной глюкозы в крови после еды (например, 120/6.7), тем лучше.
Во всем мире существуют некоторые различия в показателях, и ваш врач может также поставить перед вами более строгие или более снисходительные цели.
Суть в том, чтобы следить за своими номерами. Если у вас есть постоянно растущие цифры в течение дня, есть вероятность, что по утрам они будут еще выше.
Ваша цель - довести уровень сахара в крови до здорового уровня, и, естественно, утренние уровни также снизятся.
Тем не менее, даже когда вы хорошо контролируете свои дневные уровни, эти утренние цифры могут все еще быть немного высокими.
Так что вы можете сделать? Давайте посмотрим на некоторые проверенные стратегии.

Стратегии образа жизни для снижения уровня сахара в крови утром
Правда состоит в том, что, несмотря на то, что мы знаем, что феномен Зари существует и ухудшает уровень утреннего сахара в крови у людей с диабетом и преддиабетом, исследователи до сих пор не решили как именно снизить уровень утренних.
Однако попробуйте некоторые из следующих способов, чтобы увидеть, работают ли они для вас. Каждый человек индивидуален, и хотя не существует единого проверенного метода снижения утренних уровней, многие люди сообщают об этом, или комбинация из следующих помогает.
яблочный уксус и сыр перед сном
Одно небольшое исследование показало, что наличие 2 столовых ложки яблочного уксуса с 1 унцией (28 г) сыра (то есть всего 1 ломтик сыра) перед сном может помочь снизить утреннюю глюкозу на 4% до 6%.
Сыр сам по себе может снизить его на 2%, но уксусная кислота в уксусе оказывает дополнительное положительное влияние. Лучший яблочный уксус, чтобы использовать это этим Брэггсом. Если вы не можете переварить уксус, вы также можете приобрести капсулы.Что касается лучшего сыра, чеддер является одним из лучших вариантов здесь, хотя вы можете попробовать другие варианты, если хотите.
* ПРИМЕЧАНИЕ. Один этот совет помогает многим людям.
ОТЗЫВЫ:
«После 2 столовых ложек яблочного уксуса и 1 унции сыра вчера вечером, мой FBS утром 98. Это работает!» ~ Диана
«Я попробовала уксус и сыр перед сном. Это действительно сработало. Мое постное чтение было ниже этим утром. Спасибо!" ~ Мишель
Попробуйте сами: 2 столовые ложки яблочного уксуса (смешанного в небольшом количестве воды) с 1 унцией (28 г) сыра (то есть всего 1 ломтик сыра) перед сном.
 Эффективный метод снижения уровня сахара в крови утром / натощак
Эффективный метод снижения уровня сахара в крови утром / натощак Закуска перед сном
Лучший вид закусок - это белково-жировые закуски в сочетании, а не с высоким содержанием углеводов.
Вот несколько идей:
- Столовая ложка натурального арахисового масла (отлично сочетается с кусочками сельдерея для хорошего наполнения клетчаткой)
- Небольшой кусочек курицы с авокадо или 5 оливками
- Небольшая горстка орехов макадамии
- Несколько ломтиков сыра
Sleep Soundly
Убедитесь, что вы каждый день хорошо отдыхаете, потому что недостаток сна может увеличить выработку кортизола (ваш основной гормон стресса), а это повышает уровень глюкозы.Качество сна оказывает большое влияние на уровень сахара в крови.
Избегайте алкоголя
Хотя употребление алкоголя может показаться расслабляющим, лучше избегать его, потому что это действительно стимулятор и предотвращает глубокий быстрый сон.
Ешьте белки по утрам
Чтобы снизить уровень сахара в крови, съешьте что-нибудь, когда встанете, но убедитесь, что это белок - или сбалансированный завтрак, состоящий из протеинов, жиров и овощей, такой как смешанная вегетарианская яичная схватка.
Если вы едите много углеводов на завтрак, когда уровень глюкозы в крови уже высок, это только поднимет его.Сообщение здесь: тосты и крупы часто являются худшими преступниками.
Ешьте хорошо каждый день
Утренний уровень сахара в крови связан со всем, что вы делаете в течение дня.
И один из лучших способов справиться с диабетом или преддиабетом - это есть здоровую диету каждый день - есть правильный тип углеводов, есть правильное количество углеводов и минимизировать самые проблемные продукты - нарушители с высоким содержанием углеводов: сахар, хлеб, рис, макароны, крупы и картофель.
Пища, которую вы едите, имеет прямое воздействие на уровень сахара в крови и уровень A1c. И чем лучше вы можете контролировать уровень сахара в крови, тем лучше будет и ваш утренний сахар.
Вы найдете множество диетических ресурсов на нашем сайте. И если вам нужна дополнительная помощь, рассмотрите возможность присоединения в качестве члена.
добавки, чтобы помочь снизить уровень сахара в крови утром
Было показано, что различные добавки эффективны в снижении уровня глюкозы натощак.
Корица
В результате двухмесячного приема корицы в дозе около 3 г / день в среднем достигается снижение уровня глюкозы в крови натощак на 11,8 мг / дл (0,66 ммоль / л).
Полифенолы в корице обеспечивают множество преимуществ, таких как усиление передачи сигналов инсулина, улучшение транспорта глюкозы в клетки и снижение резистентности к инсулину.
Хром
Обзор добавок хрома показал, что уровень глюкозы в крови натощак может быть снижен на 9 мг / дл (0.От 5 ммоль / л) до 31 (1,72 ммоль / л).
Исследователи предполагают, что это связано с усилением действия инсулина.
Чеснок
Прием приблизительно 300 мг чесночного порошка в течение 8-24 недель снижает уровень глюкозы в крови натощак примерно на 35,8 мг / дл (2 ммоль / л).
Исследователи предполагают, что чеснок помогает повысить чувствительность к инсулину, оказывает инсулиноподобное действие, улучшает функцию бета-клеток поджелудочной железы и ингибирует углеводный обмен.
L-карнозин
L-карнозин 1000 мг в день в течение 12 недель показали 13.Снижение уровня глюкозы в крови натощак на 1 мг / дл (0,7 ммоль / л).
L-карнозин естественным образом содержится в мышечной ткани и при приеме в качестве добавки помогает изменить метаболизм глюкозы, обеспечивает антиоксидант, защищает от гликирования и уменьшает воспаление.
Алоэ Вера
В обзоре алоэ вера обнаружено снижение уровня глюкозы натощак на 46,6 мг / дл (2,6 ммоль / л). Алоэ вера принималось либо по 50–300 мг в день, либо по 15–30 мл сока.
Хотя точные механизмы неясны, предлагаемые механизмы включают экспрессию генов, связанных с метаболизмом глюкозы и сниженной резистентностью к инсулину.Алоэ вера содержит более 75 активных компонентов, некоторые из которых являются микроэлементами хрома, магния, марганца и цинка, которые важны для метаболизма глюкозы.
Берберин
Влияние берберина на уровень сахара в крови натощак очень впечатляет. Когда людям с диабетом 2 типа давали 500 мг берберина в день 3 раза в день в течение 13 недель, уровень глюкозы в крови натощак снижался на 68 мг / дл (3,78 ммоль / л).
Берберин обладает многими сильнодействующими снижающими глюкозу свойствами.Если вы хотите узнать больше об этом, мы много писали о берберине здесь.
Многие из вышеперечисленных добавок, как было показано, контролируют общий уровень сахара в крови, наряду с понижением A1c, а также обеспечивают ряд других преимуществ.
Лучшее эмпирическое правило в данном случае - не выходить на улицу и принимать каждую отдельную добавку, а попробовать какое-то время принимать одну добавку и посмотреть, приносит ли она какую-либо пользу для вас. Если нет, вы можете попробовать заменить его на другой, чтобы оценить его влияние.
Всегда помните, что любые добавки, снижающие уровень сахара в крови, могут потенциально вызывать снижение уровня сахара в крови (гипогликемия). Вы всегда должны обратиться к врачу, прежде чем принимать добавки, особенно если вы принимаете лекарства.
Пожалуйста, прикрепите, отправьте твит или поделитесь; тогда продолжайте читать - спасибо!

Заключение
К сожалению, нет единого решения для решения проблемы высокого уровня сахара в крови при утренней дилемме. Иногда люди могут сделать все возможное, и у них все еще есть утренние уровни, которые всегда бывают немного высокими.
Надеемся, что в ближайшем будущем исследователи найдут способ, которым мы можем решить проблему более надолго. Но в то же время лучшее, что вы можете сделать, - это снизить дневной уровень в пределах здорового диапазона и поддерживать его там, так как это также повлияет на утренние уровни.
Во-вторых, вы можете попробовать некоторые из стратегий выше, чтобы увидеть, если они имеют значение для вас.
Если вы нашли что-то конкретное, что работает для вас, пожалуйста, поделитесь в комментариях ниже, чтобы другие тоже могли попробовать ваши советы!
ВАША ЗАДАЧА: 21-дневный тест на снижение уровня сахара в крови ™
- Переоцените свои цели по уровню сахара в крови - вы, возможно, уже находитесь в пределах здорового диапазона, и это здорово - продолжайте в том же духе, чтобы держать их там! Если нет, продолжайте работать над изменением рациона питания и образа жизни, потому что чем больше вы сможете регулировать свои ежедневные уровни, тем выше вероятность того, что ваши уровни голодания окажутся в пределах диапазона.
- Реализация некоторых стратегий - одна из наиболее полезных стратегий снижения утренних уровней - принимать яблочный уксус с сыром перед сном. Мы видели эту работу хорошо для многих людей. И даже участники испытания с успехом пробовали его. Смотрите подробности выше о том, как его принять.
Обязательство себя и применяют то, что мы разделяем , потому что мы знаем, что мы разделяем, может помочь вам получить результаты.
Не участвуете? Нажмите здесь, чтобы подписаться на нашу еженедельную рассылку - лучшую информацию о диабетическом питании и здоровье вы можете найти в Интернете!
Пожалуйста, прикрепите, отправьте твит или поделитесь этой информацией, чтобы помочь другим - спасибо!
ОТЗЫВ: «Я использовал вашу программу после того, как узнал, что у меня тип 2.Прошло более года, и с вашей программой и отличной информацией я смог удержать свой A1C на 6 - он начался около 9,5! Спасибо за вашу помощь." ~ Джоан B , член DMP
Вернуться к началу
.