Заболевание васкулит и его лечение
что это за болезнь, фото, симптомы и лечение
Нарушения кровообращения в тканях и органах считается одной из ключевых причин смерти людей всех возрастов, а также виновником тяжелых случаев инвалидности у пациентов работоспособных категорий.
Отклонения не всегда связаны со спонтанными причинами вроде эндокринных болезней или тромбоза. Возможны проблемы собственно в самом сосуде.
Болезнь васкулит — это обобщенное наименование группы патологических процессов, суть которых заключается в воспалении внутренней выстилки кровоснабжающих структур.
Поражаются как артерии, так и вены, капилляры, сосуды разных калибров независимо от вида и локализации. Возможны системные варианты заболевания, когда в расстройство вовлекается группы полых структур, это особенно опасно.
Единого мнения относительно происхождения патологического процесса в медицинской среде пока нет.
Предполагается, что основная причина в инфекционном поражении, гиперсенсибилизации организма, когда тело становится чувствительным к малейшим колебаниям внутреннего или внешнего положения и сбой иммунной системы, которая начинает по ошибке атаковать собственные ткани.
Лечение срочное, в стационаре. Потому как осложнения слишком тяжелы.
Механизм становления
В основе развития патологического процесса находятся два ключевых момента.
В каких сочетаниях они встречаются в каждом конкретном случае сказать трудно, однако необходимо это выяснить. От подобной информации зависит подход к терапии и диагностике.
Аутоиммунный
Первый встречается сравнительно редко, по крайней мере, в чистом, изолированном виде.
Суть заключается в повышении чувствительности организма к сторонним раздражителям, вплоть до воздействия незначительного количества аллергена, токсина бактерий.
Иммунитет принимает клетки эндотелия, внутренней выстилки сосуда, за опасные вещества и инициирует выработку антител, которые разрушают ткани.
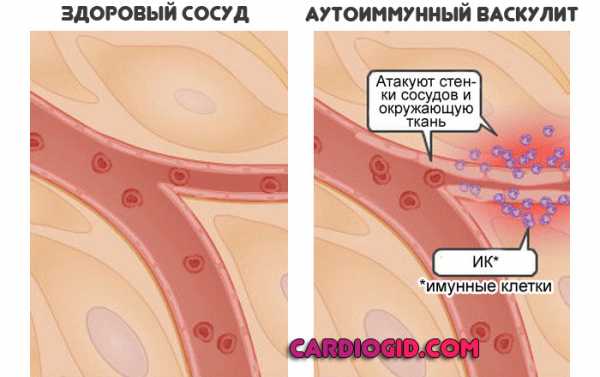
Возможно начало процесса без триггерного фактора, спонтанное. С точки зрения излечения этот механизм развития васкулита сложен, требуется применение иммунодепрессантов и группы поддерживающих, противовоспалительных препаратов.
Инфекционный
Играет большую роль. В основном он обуславливает вторичные формы васкулита. Причем очаг всегда находится вне сосуда.
Это может быть больное горло, туберкулез, локализованный в легких или выделительной системе, перенесенный сифилис без лечения, венерические инфекции, прочие многочисленные варианты.
Любой очаг рассматривается как потенциальный источник поражения.
Смешанные формы
Согласно профильным исследованиям, именно они в подавляющем большинстве случаев и встречаются.
Происходит это по сложной схеме: на начальной стадии инфекционные агенты, тем более длительно существующие в организме проникают в структуры сосудов, но не активизируются. Потому симптомов васкулита нет.
Однако именно они, продукты их жизнедеятельности вызывают иммунный ответ. В определенный момент защитные силы дают сбой и работают не так, как следовало бы.
Васкулит далее развивается по деструктивному сценарию: возникает воспаление сосудистой стенки.
Страдают как крупные структуры, так и более мелкие артериолы, вены, капилляры. Не всегда вместе. Возможны изолированные формы, когда вовлекается один сосуд или его фрагмент.
В результате воспаления и отека происходит сужение просвета, диаметра полой структуры, кровоток ослабевает. Начинается острая ишемия тканей, которые питаются от пораженного сосуда. Вероятны фатальные итоги.
При своевременном лечении есть шансы свести все осложнения на нет, но в большей части случаев остается след от перенесенного заболевания. В виде фибриновых тяжей — спаек в сосуде или же рубцевании стенок, наращивании соединительной ткани, которая выступает естественным механическим препятствием.
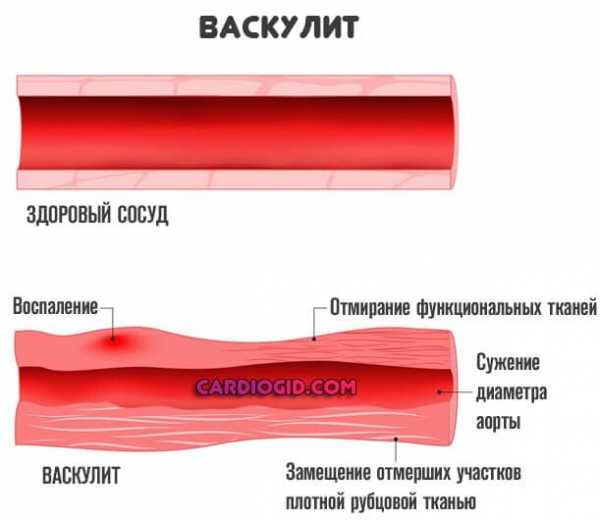
В обоих случаях речь идет о нарушении кровообращения, хроническом. Потому создается высокий риск инвалидности или смерти, зависит от того, какой сосуд поражен.
Классификация
Развитие васкулитов различается по локализации (расположению основного очага), количеству областей аномального изменения, тяжести расстройства, типу патологического процесса.
Критерии используются наравне, потому как от полученной информации, более точной оценки сути расстройства зависит схема воздействия, методы диагностики.
Используются эти данные и в рамках прогнозирования после проведенной терапии, при определении динамики заболевания.
Исходя из происхождения патологического процесса, называют:
- Первичный васкулит. Развивается стремительно. Причину понять удается далеко не сразу даже опытному врачу. Потому как выраженных объективных проявлений нет или они скудны.
Обычно момент становления болезни приходится на период после перенесенной инфекции или тяжелого эпизода аллергической реакции.
Также сказываются рецидивы аутоиммунных расстройств: волчанки, артрита, ревматизма.
- Вторичная форма. Встречается несколько чаще. Однако невозможно точно сказать, замешан или нет в конкретном предполагаемом септическом случае сторонний процесс.
Согласно профильным исследованиям, почти всегда это так и васкулит имеет смешанное, инфекционно-иммунное происхождение.
Причинами выступает течение вирусных, бактериальных заболеваний. От простого ОРВИ до сифилиса, туберкулеза.
Ко вторичным же формам относятся варианты патологии, обусловленные глистными инвазиями, распадом раковых опухолей. Хотя они и имеют аутоиммунное происхождение.
По локализации выделяют системные и изолированные формы. И тех, и других довольно много.
Среди первых называют:
- Гранулематоз Вегенера.
- Синдром Бехчета.
- Узелковый периартериит.
- Гигантоклеточный темпоральный артериит.
- Тромбангиит (болезнь Бюргера).
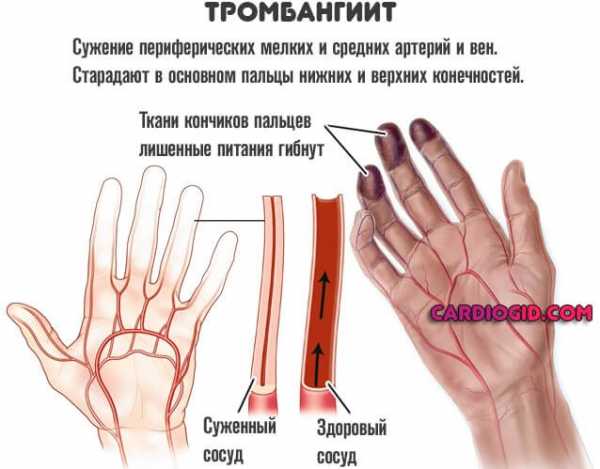
Что касается вторых, говорят о поражении сердца, головного мозга, сосудов конечностей, суставов (так называемый геморрагический васкулит), почек, печени.
Системный васкулит дает более тяжелые проявления, потому изначально прогноз по нему сложный.
Исходя из типа сосуда, выделяют еще несколько разновидностей расстройства:
- Артериит. Как и следует из названия, поражает самые крупные структуры, которые и питают органы и ткани. Протекают наиболее тяжело. При развитии осложнений стремительно приводят к инвалидизирующим итогам, связанным с ишемией и гипоксией.
- Флебит. Поражение вен. Сопровождается менее активным течением, но часто приводит к некрозу тканей, необходимости оперативного вмешательства.
В подавляющем большинстве моментов в процесс вовлекаются поверхностные вены нижних конечностей. Чуть реже верхних. Еще меньшее число случаев приходится на воспаление мозговых структур.
- Артериолит. Симптоматика смазанная, если нет системного течения.
- Капиллярит. Клиническая картина, несмотря на относительную безопасность состояния, мучительна для больного.
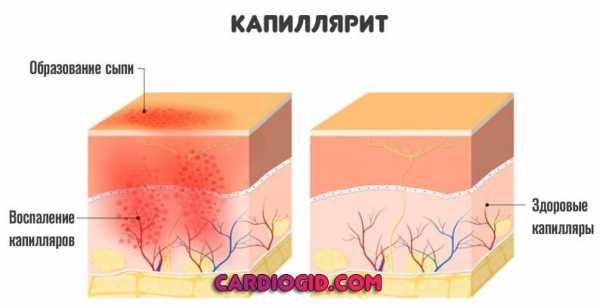
Наконец, классифицировать васкулит можно по тяжести расстройства.
- Легкая степень. Симптоматический комплекс минимален. Отмечается незначительный подъем температуры тела. Латентное течение также встречается.
- Средняя тяжесть. Выраженная клиника.
- Терминальная фаза. Несет большую опасность для здоровья и жизни. Часто заканчивается инвалидностью или смертью (примерно в 15-20% описанных случаев).
Симптомы
Клиника крайне неоднородна, потому как возможны самые разные сочетания рассмотренных выше видов процесса по группе критериев с учетом индивидуальных особенностей организма пациента.
Общие симптомы и фото патологии
Внешние проявления васкулита независимо от локализации — сыпь. Она может быть разной, единого варианта не существует.
Среди возможных типов:
- Розовые пятна. Небольшие в диаметре, максимум достигают 0.5 см., множественные в месте поражения. Не проявляют себя никак.
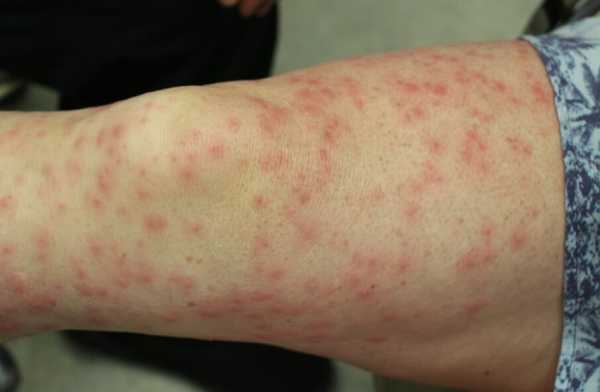
- Геморрагические высыпания. Выглядят как насыщенно красного или фиолетового цвета и неправильной формы пятна. Ложно принимаются за синяки, выглядят похоже.
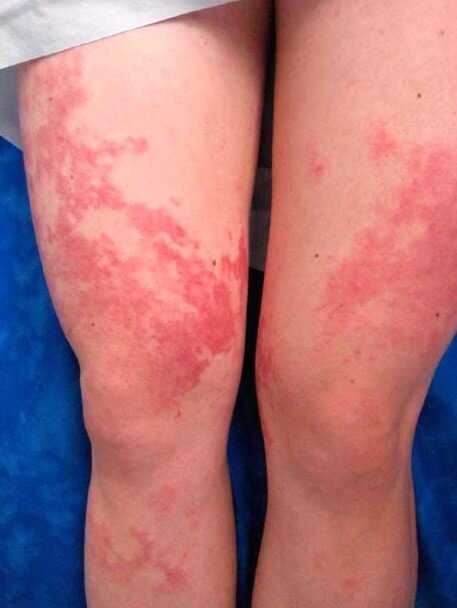
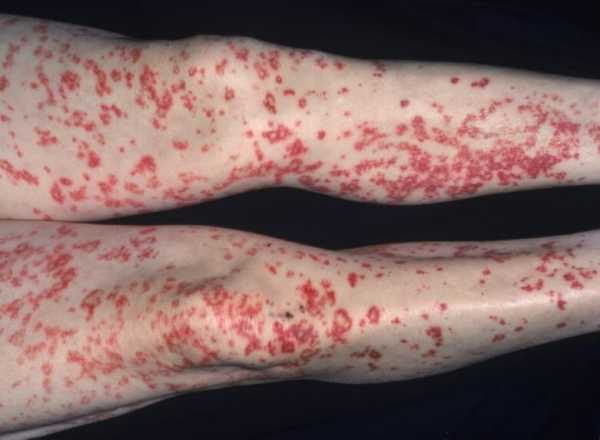
- Инфильтраты. Расположены под кожей. Пальпируются как мягкие образования, безболезненные.
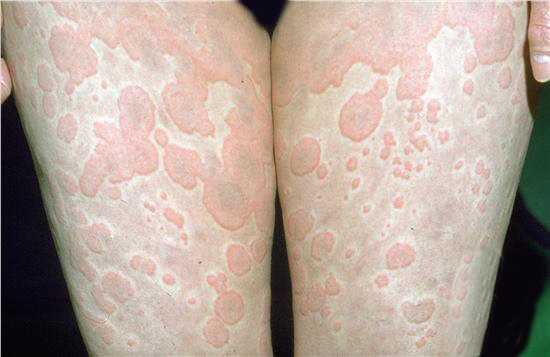
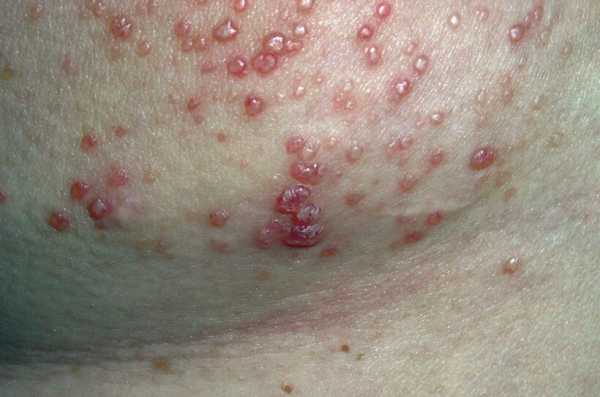
- Крапивница. Зудящая розовая сыпь. Небольшие пятна, которые скоро сливаются в единый очаг и доставляют много дискомфорта пациенту (см. фото).
- Эрозии. Кратерообразные участки изъязвления тканей, как при расчесах после ветряной оспы.
- Папулы. Заполненные серозным экссудатом (прозрачной жидкостью) пузырьки. Размером не более 5 мм.
Вторая группа общих моментов — признаки интоксикации организма:
- Головная боль. Разной интенсивности. Чем тяжелее протекает болезнь, активнее симптом.
- Тошнота.
- Повышенная потливость, зябкость.
- Рост температуры тела до отметок от 37.5 до 40 градусов. Разброс большой, что обусловлено различными возможными формами патологического процесса.
- Сонливость, слабость, астенические проявления (недостаточное количество сил для работы, выполнения обязанностей в быту).
- Отказ от еды.
- Одышка.
Поражение сосудов, питающих пищеварительный тракт
Стандартные симптомы васкулита локализации в желудочно-кишечных структурах представлены клиникой острого живота:
- Сильные боли в брюшной полости. Разлитые, режущие или жгучие. Стреляющие.
- Частый стул, понос водой с вкраплениями алой свежей крови.
- Тошнота, рвота.
- Нарушения сознания, бледность кожных покровов, цианоз носогубного треугольника, рост, а затем стремительное падение артериального давления и частоты сокращений сердца, сонливость.
- Коллаптоидное состояние. Говорит о критическом сценарии развития патологического процесса.
Возможен разрыв кишечника. Если не провести своевременное лечение. В таком случае начнется перитонит.
Поражение почек
Васкулит почесных сосудов характеризуется проявлениями со стороны выделительной структуры, нарушением фильтрации:
- Сильные боли в пояснице. Блуждающие. Обычно в области пораженного сосуда, но возможно распространение за пределы.
- Снижение количества суточной мочи. Олигурия. При вовлечении в расстройство сразу двух органов, развивается анурия. Полное отсутствие выхода урины. Состояние критическое. Нужно транспортировать пациента в больницу.
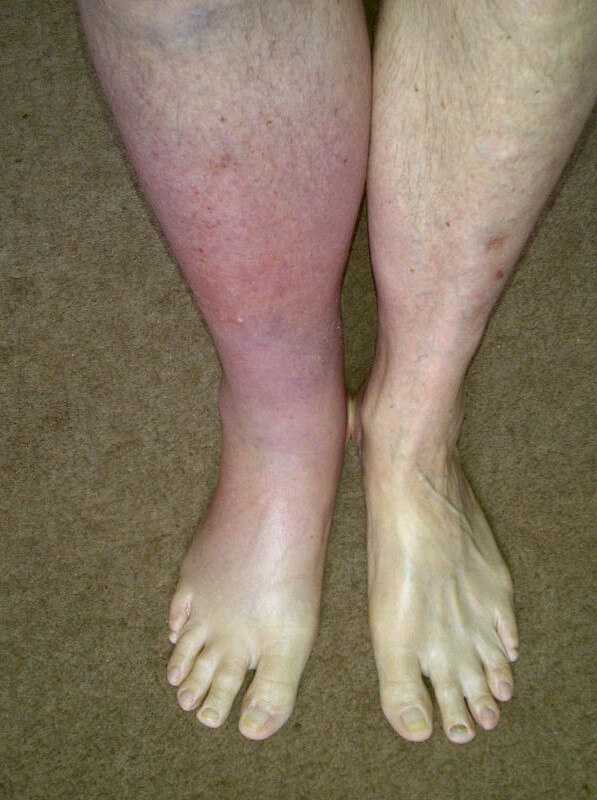
- Отеки. По всему телу или только нижних конечностей на уровне лодыжек.
Поражение суставов
Геморрагический васкулит сопровождается симптомами, напоминающими таковой при периартрите или бурсите. В процесс вовлекается суставная сумка.
Основные признаки:
- Сильные стреляющие тупые боли в области поражения. Согласно наблюдениям специалистов, типичная локализация патологического процесса — крупные суставы: коленные, локтевые.
- Ощущение скованности, сдавливания.
- Нарушение двигательной активности. В том числе из-за сильного болевого синдрома.
Поражение сосудов сетчатки
Сопровождается снижением остроты зрения. Тумана в поле видимости.
Возможна монокулярная слепота (с одной стороны). При разрыве сосуда возникают плавающие красноватые пятна.
Внимание:Большой объем выхода крови сопровождается отслоением сетчатки. Без медицинской помощи процесс заканчивается полной потерей зрения.
Поражение легких
Среди возможных симптомов встречается одышка, нарушение нормального ритма сердечной деятельности.
Кашель сначала непродуктивный, а затем с примесями крови. Помимо поражения собственно нижних дыхательных путей встречается и нарушение функционирования носоглотки.
Недостаток питания центральной нервной системы
Мозговые симптомы считаются одними из наиболее опасных в плане перспектив летального исхода.
Среди признаков:
- Головная боль. Выраженная. Стреляющая, тюкающая.
- Тошнота, рвота.
- Нарушения сознания.
- Снижение чувствительности тела, конечностей.
- Обмороки.
- Заторможенность, слабость, сонливость. Невозможность выполнять даже простейшие повседневные действия.
Неврологические очаговые проявления: параличи, парезы, головокружение, шаткость походки, зрительные дисфункции, снижение слуха, обоняния, осязания, мыслительной активности и прочие варианты.
Нарушения со стороны сердца
Проявления напоминают таковые при стенокардии. Соответственно сопровождается процесс дискомфортом жгучего или давящего характера в груди, аритмией, нарушениями сознания, одышкой.
Среди всех видов, нейроваскулит (поражающий головной мозг), а также кардиальная форма считаются самыми летальными.
Деструкция брюшных сосудов влечет гибель вдвое реже. Вовлечение конечностей редко заканчивается фатально, основное последствие — гангрена и ампутация.
Аутоиммунные формы сопровождаются менее активными симптомами, как правило. Но не всегда это так. Инфекционные типы агрессивнее и хуже в плане прогноза.
Причины
Факторы развития патологического процесса множественные. Среди таковых:
- Венерические заболевания. Особенно часто речь идет о сифилисе, запущенном, недостаточно пролеченном. Чуть реже имеет место герпетическое поражение.
- Туберкулез.
- Заболевания верхних, нижних дыхательных путей.
- Кариес, гингивит. Недостаточная гигиена ротовой полоти (как ни странно это звучит).
- Ревматизм в анамнезе.
- Аутоиммунные состояния прочих типов. От болезни Крона до системной красной волчанки и других.
Есть данные о некоей степени генетической предрасположенности к развитию процесса.
Диагностика
Проводится ревматологом, реже другими специалистами. Может потребоваться помощь сосудистого хирурга, за неимением такового — доктора общего профиля (в обычной поликлинике вероятность найти просто хирурга намного выше).
Мероприятия стандартные:
- Устный опрос больного, сбор анамнеза. Визуальная оценка тканей. Этих данных при должной квалификации достаточно для постановки первичного примерного диагноза.
- Ультразвуковое исследование (УЗИ) сосудов. В области локализации нарушения. Золотой стандарт диагностики.
- Ангиография для определения анатомических особенностей кровоснабжающих структур.
- Анализ крови общий (повышается уровень СОЭ, при инфекционных процессах присутствует лейкоцитоз), биохимия (высокий СРБ).
По мере необходимости проводится МРТ.
Терапия
Лечение васкулита предполагает применение консервативной или оперативной методики. К первой прибегают чаще.
Желательно госпитализировать человека в больницу, для тщательного всестороннего лечения. Чем интенсивнее симптоматика васкулита, тем активнее проводится терапия.
Среди назначаемых медикаментов:
- Противовоспалительные нестероидного происхождения. Купируют процесс выброса особых веществ-медиаторов, снимают боль, отечность. Действуют комплексно, но для продолжительного приема категорически не подходят. Вероятны опасные побочные эффекты. Кеторолак, Найз, Ибупрофен и прочие.
- Глюкокортикоидные препараты. Обладают более мощным противовоспалительным потенциалом, используются в высоких дозировках при поражении крупных сосудов (например аорты). Системно воздействуют на весь организм, но также не применяются длительно. Вероятны опасные побочные явления. Дексаметазон, Преднизолон.
- Антикоагулянты. Разжижают кровь. Аспирин, Гепарин.
- Сорбенты. Связывают вредные токсичные вещества и способствуют их естественному выведению. Подойдут Тиоверол и прочие.
- Цитостатики. В крайних случаях, если имеет место аутоиммунный васкулит. Для устранения острого состояния.
Оперативное лечение требуется в ограниченном числе ситуаций. В основном на фоне тотального рубцевания крупного сосуда, образования большого количества фибриновых тяжей (спаек).
Тогда проводится их иссечение или протезирование пораженного участка. При этом в зависимости от причины заболевания требуется еще и систематическое медикаментозное лечение.
Прогноз
Благоприятный, если терапия начата при первых симптомах и нет органических изменений в системах.
Когда же начались необратимые трансформации в печени, почках, сердце, головном мозге, конечностях исход намного хуже.
Данные лучше уточнить у ведущего специалиста. Потому как требуется учесть массу факторов. От пола и возраста до состояния здоровья, образа жизни, локализации поражения и многих других.
Возможные осложнения
Инсульт, инфаркт, сепсис, перитонит, гангрена конечностей, кишечника, и это не предел. Венчает картину летальный исход или тяжелая инвалидность.
Без грамотного лечения шансов на восстановление нет. Спонтанный регресс невозможен.
В заключение
Васкулиты — целая группа заболеваний сосудистого воспалительного плана. Несет колоссальную опасность для здоровья и жизни. Часто заканчивается инвалидностью и смертью пациентов.
Нельзя медлить с прохождением диагностики и проведением терапии в стационарных условиях.
При первых же признаках, хотя бы отдаленно напоминающих таковые при воспалении сосудов, нужно срочно обращаться к доктору (сначала к хирургу) или вызывать скорую.
причин, симптомов и вариантов лечения
Медицински рассмотрен Drugs.com. Последнее обновление: 31 января 2020 г.
Что такое васкулит?
Васкулит означает воспаление кровеносных сосудов. Воспаление может быть кратковременным (острым) или долгосрочным (хроническим), и оно может быть настолько сильным, что уменьшает приток крови к тканям и органам. Это может вызвать опасное повреждение органов и тканей, особенно когда васкулит поражает кровеносные сосуды в головном мозге, легких, почках или других жизненно важных областях.
Хотя причина большинства форм васкулита остается неизвестной, многие формы, вероятно, связаны с проблемой иммунной системы. Одна теория состоит в том, что по неизвестным причинам иммунная система атакует кровеносные сосуды, что приводит к их воспалению. Некоторые исследователи считают, что эта иммунная атака может быть вызвана инфекцией, наркотиками или чем-то еще в окружающей среде.
Существует много различных форм васкулита, в том числе:
- Узел полиартериита - Он поражает мелкие и средние кровеносные сосуды во многих различных частях тела, особенно на коже, кишечнике, почках и нервах.Это прогрессирующее заболевание, означающее, что оно продолжает ухудшаться и может привести к смерти. Обычно это происходит у взрослых в возрасте от 40 до 50 лет и поражает мужчин в два-три раза чаще, чем женщин.
- Гиперчувствительный васкулит - Он затрагивает самые маленькие кровеносные сосуды (включая артериолы, вены и капилляры), особенно те, которые находятся в коже. Гиперчувствительный васкулит может быть вызван аллергией (особенно реакцией на лекарство) или инфекцией, но часто причина неизвестна.
- Гигантоклеточный артериит (также называемый височным артериитом) - затрагивает средние и крупные артерии, в том числе вокруг кожи головы, лица, глаза и аорты, когда он проходит от сердца и разделяется на ветви, ведущие к шее и голове. Это обычно затрагивает людей старше 55 лет. Это редко среди афроамериканцев, но это более распространено среди белых скандинавского происхождения. Исследования показывают, что по крайней мере часть тенденции к развитию этой болезни является генетической (наследственной).
- Гранулематоз с полиангиитом (GPA) - Это влияет на кровеносные сосуды малого и среднего размера в почках и верхних и нижних дыхательных путях (например, пазух и легких). Это может произойти в любой возрастной группе и затрагивает оба пола в равной степени. Средний возраст на момент начала заболевания составляет 40 лет, и только 15 процентов случаев заболевания приходится на детей и подростков. Среди афроамериканцев это реже, чем у кавказцев.
- Артериум Такаясу (также называемый синдромом дуги аорты или заболеванием без пульса) - Этот васкулит поражает артерии средних и крупных размеров, особенно дуги аорты и ее ветви возле сердца.Это чаще всего затрагивает девочек-подростков и молодых женщин, и это наиболее распространено в Азии.
- Болезнь Кавасаки - Этот васкулит поражает лимфатические узлы, кожу, слизистые оболочки и сердце, включая коронарные артерии (артерии, которые снабжают кровью сердце). Это чаще всего наблюдается у детей.
Симптомы
Симптомы варьируются в зависимости от конкретного типа васкулита:
- Polyarteritis nodosa - Лихорадка, потеря веса, слабость, усталость, недомогание, головная боль, боль в животе, мышечные боли, гипертония (высокое кровяное давление), одышка и сыпь
- Гиперчувствительный васкулит - Повышенные пурпурные пятна на коже, лихорадка, боль в суставах
- Гигантоклеточный артериит - Лихорадка, боль в челюсти после жевания, потеря зрения, головная боль, недомогание, усталость, плохой аппетит, боль в суставах
- Гранулематоз с полиангиитом - недомогание, слабость, боль в суставах, плохой аппетит, потеря веса, боль в пазухах, дренирование пазухи, кровавый нос, кашель, который может вызвать появление крови, одышка, дискомфорт в груди, красные глаза, кожная сыпь или язвы , симптомы почечной недостаточности (такие как тошнота, усталость и снижение выработки мочи)
- артериит Такаясу - недомогание, лихорадка, ночные поты, боли в суставах, плохой аппетит, потеря веса, боль в одной или обеих руках, обмороки, симптомы застойной сердечной недостаточности (например, одышка, которая хуже лежа)
- Болезнь Кавасаки - опухшие лимфатические узлы (опухшие железы) в области шеи; отек кожи; покраснение рта, губ и ладоней; пилинг кожи на кончиках пальцев; боль в груди
Диагноз
Ваш доктор спросит о ваших симптомах и осмотрит вас.Это может сопровождаться:
- Стандартные анализы крови, такие как общий анализ крови (CBC) и скорость оседания или C-реактивный белок (CRP), тесты, которые показывают воспаление всего тела
- Анализы крови для оценки активности иммунной системы - Анализы на антитела, в том числе те, которые обычно обнаруживаются при волчанке и инфекциях, и тест, специфически связанный со многими типами васкулитов, называемый антинейтрофильным цитоплазматическим антителом (ANCA)
- Анализы крови на наличие повреждений органов, включая тесты для оценки функции печени и почек
- Анализ мочи для оценки возможных проблем с почками
- Биопсия ткани, при которой небольшой образец органа (например, кожи, мышц, нервов или почек) извлекается и исследуется в лаборатории. Это наиболее точный способ диагностики васкулита.
- Тест, называемый артериограммой или ангиограммой. Он может быть выполнен как часть МРТ или КТ, или как рентгеновский тест, в котором краситель вводится в конкретные кровеносные сосуды, чтобы наметить их путь и проверить области повреждения сосуда или сужение. Этот тест обычно делается только тогда, когда биопсия не может быть сделана или не ставит диагноз.
Ожидаемая продолжительность
Как долго длится васкулит, зависит от его причины. Например, большинство случаев гиперчувствительности, васкулита или болезни Кавасаки проходят самостоятельно в течение нескольких дней или недель. Гранулематоз с полиангиитом может поначалу реагировать на лечение, но у многих пациентов возникает рецидив и снова требуется лечение. Гигантоклеточный артериит обычно требует терапии в течение года или более.
Профилактика
Нет способа предотвратить большинство форм васкулита. Если лекарство вызвало васкулит, вы можете избежать другого случая васкулита, избегая этого препарата.
Лечение
Лечение васкулита зависит от его причины:
- Узел полиартериита - Эта форма васкулита обычно лечится преднизоном (продается под несколькими торговыми марками) и, в большинстве случаев, циклофосфамидом (цитоксан, неосар).Также могут быть рекомендованы другие препараты с иммунодепрессантами, такие как азатиоприн (Имуран), метотрексат (Ревматрекс), микофенолат (Целлцепт) или ритуксимаб (Ритуксан).
- Гиперчувствительный васкулит - Эта форма исчезает сама по себе без лечения. В тяжелых случаях могут быть даны кортикостероиды.
- Гигантоклеточный артериит - Лечение начинается с высоких доз преднизона, которые постепенно снижаются в течение многих месяцев. Если симптомы возвращаются, может потребоваться более низкая доза в течение года или более.Могут быть рекомендованы дополнительные лекарства, такие как метотрексат, хотя их общая польза не ясна.
- Гранулематоз с полиангиитом - Стандартное лечение включает преднизон наряду с циклофосфамидом или ритуксимабом. Метотрексат (ревматрекс и др.) Или другие препараты, подавляющие иммунитет, могут использоваться для поддерживающей терапии или когда начальные методы лечения неэффективны.
- Артериит Такаясу - Кортикостероиды используются для лечения этого состояния.Тем не менее, могут быть рекомендованы другие препараты, подавляющие иммунитет, если улучшение не является адекватным только с помощью кортикостероидов. Может потребоваться коррекция суженных артерий с помощью хирургического вмешательства или ангиопластики (установка катетера с баллонным наконечником для расширения сосудов).
- Болезнь Кавасаки - Лечение включает аспирин и препарат под названием гамма-глобулин, вводимый в высоких дозах внутривенно (в вену) для снижения риска повреждения коронарной артерии.
Существует ряд других видов васкулита.В зависимости от тяжести и типа васкулита могут быть рекомендованы другие препараты, подавляющие иммунитет, в том числе азатиоприн (имуран) или метотрексат. В некоторых случаях васкулита может быть рекомендована процедура, называемая обмен плазмы. При плазменном обмене кровь забирается у пациента, жидкая часть крови (называемая плазмой) удаляется, и клетки крови вместе с плазмой от донора крови затем переливаются обратно человеку.
Когда звонить профессионалу
Позвоните своему врачу, если вы испытываете необъяснимую лихорадку, потерю веса, усталость или недомогание (общее больное чувство), с областями сыпи или без нее, мышечной слабостью, проблемами с дыханием, болью в груди или другими симптомами, описанными выше.
Прогноз
Прогноз зависит от конкретного типа васкулита:
- Узел полиартериита - Болезнь успешно лечится у 90% пациентов.
- Гиперчувствительный васкулит - Большинство случаев проходят самостоятельно, даже без лечения. Редко болезнь возвращается.
- Гигантоклеточный артериит - У большинства людей эта болезнь проходит, но многим требуется один или несколько лет лечения.
- Гранулематоз с полиангиитом - Когда-то эта болезнь была почти всегда смертельной. Теперь, при правильном лечении, у 90 процентов людей наблюдается значительное облегчение симптомов, и у 75 процентов пациентов болезнь полностью проходит.
- Артериит Такаясу - Для легких случаев хороший прогноз в долгосрочной перспективе. В целом, 5-летняя выживаемость составляет от 80 до 90 процентов.
- Болезнь Кавасаки - Прогноз отличный.Менее 3 процентов людей с этим заболеванием развивают смертельные осложнения.
Узнайте больше о васкулите
Сопутствующие препараты
Mayo Clinic Ссылка
Внешние ресурсы
Американский колледж ревматологии
http://www.rheumatology.org/
Национальный институт сердца, легких и крови (NHLBI)
http: //www.nhlbi.nih.г /
Национальная организация по редким заболеваниям (NORD)
http://rarediseases.org/
Национальный институт аллергии и инфекционных заболеваний (NIAID)
http://www.niaid.nih.gov/
Дополнительная информация
Всегда консультируйтесь со своим лечащим врачом, чтобы информация, отображаемая на этой странице, соответствовала вашим личным обстоятельствам.
Медицинский отказ от ответственности
.Болезни и Условия Vasculitis
Другие сайты ACR- Простые задачи
- Фонд
- Инициатива волчанки
- Пожертвовать
- Волонтер
- Говоря Возможности
- Награды
- Наставничество
- МОНЕТА
- Авторизоваться
- Я А
- Ревматолог
- образование
- Практика и качество
- Административная поддержка
- Клиническая поддержка
- RISE Registry
- RISE для практики
- RISE FAQs
- RISE для исследований
- Запрос данных RISE
- Исследовательская работа
- Клинические испытания
- Клиницист Исследователи
- Шестиминутный тест ходьбы (SMWT)
- Шкалы измерения воздействия артрита (AIMS)
- Доказательная практика (EBP)
- Анкета воздействия фибромиалгии (FIQ)
- Многомерная оценка усталости (MAF)
- Итоги Инструментарий Введение (OII)
- Timed Up & Go (TUG)
- Юные следователи
- Ресурсы для докторантов / постдокторантов
- Научно обоснованная практика для академических исследователей
- Ответственное управление данными в исследованиях
- Планирование карьеры
- Лечение
- Ресурсы для пациентов и попечителей
- Сертификация ревматологического совета
- Изучение сертификации
- Сертификация часто задаваемые вопросы
- Сроки сертификации ревматологии
- Профессионал здравоохранения
- Практика и качество
- Исследовательская работа
- Руководства по лечению
- Ресурсы для пациентов и попечителей
- Профессиональное медицинское образование
- Fellow в обучении
- Ресурсы для стипендиатов
- Экзамен для взрослых
- Награды и гранты
- Дорожная карта карьеры
- Профессиональные сообщества
- Программа виртуальной ревматологии
- Совместное обучение
- Практикум для взрослых
- Педиатрический Практикум
- Студент / резидент
- Болезни и Условия
- Лечение
- Исследуйте ревматологию
- Выберите ревматологию
- Отзывы ревматологов
- Карьера
- Резидентура по детской ревматологии
- Выберите ревматологию
- образование
- Пациент / опекун
- Команда здравоохранения
- Что такое ревматолог?
- Поставщик передовых практик
- Сертифицированный медицинский ассистент
- Клиническая Медсестра Специалист
- Педагог здоровья
- Лицензированная Практическая Медсестра
- Лицензированный психолог
- Трудотерапевт
- фармацевт
- Физиотерапевт
- Лечащий врач
- Зарегистрированный диетолог
- Дипломированная медсестра
- Роль пациента
- Социальный работник
- Ресурсы для пациентов и попечителей
- Терпеливые образовательные видео
- Лечение
- Абатацепт (Оренсия)
- Аллопуринол (Зилоприм, Алоприм)
- Анакинра (Кинерет)
- Апремиласт (Отезла)
- Азатиоприн (Имуран)
- Белимумаб (Бенлиста)
- Бисфосфонатная терапия
- Канакинумаб (Иларис)
- Клинические исследования
- Команда здравоохранения
- Ревматолог
Лечение, симптомы, причины и виды
Васкулит относится к большой группе заболеваний, которые вызывают воспаление кровеносных сосудов.
Конкретные пораженные кровеносные сосуды включают артерии, вены и самые маленькие из них, известные как капилляры. Это может повлиять на различные части тела, что приводит к широкому спектру симптомов.
Быстрые факты о васкулите
- Васкулит может иметь большое количество различных форм.
- Симптомы васкулита могут включать лихорадку, усталость и боль в суставах.
- Васкулит центральной нервной системы может вызывать психические изменения и судороги.
- Васкулит имеет ряд потенциальных причин, включая инфекции и иммунологические заболевания.
- Лечение васкулита часто включает стероиды.
Васкулит средства и воспаление кровеносных сосудов. Это может повлиять на различные части тела, и влияние и симптомы будут зависеть от того, какая часть затронута.
Васкулит также называется ангиит и артериит.Это вызывает изменения в стенках кровеносных сосудов, которые могут включать рубцы, ослабление, сужение и утолщение.
Васкулит может быть острым и кратковременным или хроническим и длительным. В некоторых случаях органы тела могут быть поражены, особенно если они не получают достаточного количества питательных веществ и крови, богатой кислородом, что приводит к повреждению органов, а иногда и к смерти.
Лечение васкулита зависит от нескольких факторов, в том числе от типа васкулита, тяжести его симптомов, возраста и общего состояния здоровья.
Иногда, как и в случае с пурпурой Геноха-Шонлейна, состояние проходит без лечения.
Здесь перечислены некоторые из наиболее часто используемых лекарств от васкулита:
Стероиды
Они используются для уменьшения воспаления. Примеры включают преднизон или метилпреднизолон (Медрол). Побочные эффекты могут быть серьезными, если принимать в течение длительного времени. Они могут включать:
Препараты для иммунной системы
Если человек плохо реагирует на стероидную терапию, врач может назначить цитотоксические препараты, которые останавливают клетки иммунной системы, которые вызывают воспаление.
Примеры включают в себя:
- азатиоприн (Имуран)
- циклофосфамид (цитоксан)
Признаки и симптомы васкулита различаются в зависимости от того, какие сосуды поражены, и какие органы повреждены, если таковые имеются.
Большинство случаев васкулита включают следующие симптомы:
- лихорадка
- усталость
- потеря веса, потеря аппетита
- боль в суставах
- боль в мышцах
- онемение и слабость
Ниже приведены признаки и симптомы конкретного условия васкулита:
Болезнь Бехчета
Симптомы могут быть различными и могут исчезнуть и вернуться.Пораженные области включают:
- Рот: Болезненные язвы, как язвы язвы. Они начинаются как приподнятые, округлые очаги во рту и становятся болезненными язвами.
- Кожа: У некоторых людей могут появляться прыщи, похожие на прыщи, в то время как у других могут быть красные, приподнятые и нежные узелки, особенно на ногах.
- Гениталии: Чаще всего на мошонке у мужчин и вульве у женщин. Они появляются как красные, круглые, изъязвленные поражения.
- Глаза: Воспаление глаз, которое называется увеит.
- Суставы: Обычно отечность и боль в коленях, а иногда в лодыжках, локтях или запястьях.
- Кровеносные сосуды: Воспаление вен и крупных артерий, вызывающее болезненные и опухшие конечности.
- Желудочно-кишечный тракт: Боли в животе, диарея. Возможно кровотечение в пищеварительной системе.
- Мозг: Воспаление в мозге и нервной системе может привести к головным болям, лихорадке, плохому равновесию и дезориентации.
Болезнь Бюргера
Болезнь Бюргера поражает артерии и вены рук и ног. Кровеносные сосуды набухают и блокируются тромбами, называемыми тромбами, что в конечном итоге приводит к повреждению или разрушению тканей кожи. Иногда это может привести к инфекции и гангрене. Риск болезни Бюргера связан с регулярным курением.
Первоначальные симптомы часто включают боль в ногах и руках во время тренировки, вызванную недостаточным кровотоком. Иногда эта боль также может присутствовать в покое.Обычно боль начинается в конечностях, но может распространяться на другие части тела. Человек также может испытывать:
- онемение в конечностях
- покалывание в конечностях
- пальцы, пальцы рук и стопы становятся белыми в холодном состоянии
- изъязвления кожи
- гангрена пальцев рук и ног
- пораженных участков могут быть чрезвычайно болезненным
Васкулит центральной нервной системы
Это васкулит, затрагивающий головной и спинной мозг.Признаки и симптомы могут включать в себя:
- психические изменения
- головные боли
- общее замешательство
- паралич или мышечная слабость
- проблемы со зрением
- дисфазия, кома
- судороги
- депрессия
- миелопатия, которая является расстройством позвоночника шнур
Синдром Чурга-Штрауса
Этот редкий синдром представляет собой воспаление мелких артерий и вен у людей с аллергией или астмой в анамнезе.
Его основной особенностью является астма, которая может начаться задолго до начала васкулита.Ранние признаки и симптомы могут включать в себя:
На следующем этапе у человека обычно возникает эозинофилия, состояние, когда слишком много эозинофилов, тип лейкоцитов.
Третья фаза - васкулит, обычно поражающий кожу, легкие, нервы, почки и другие органы.
Часто происходит разрушение нервов, называемое множественным мононевритом, которое вызывает сильное покалывание, онемение, мышечное истощение рук и ног и стреляющие боли.
Криоглобулинемия
Это состояние связано с инфекциями гепатита С.Это вызывает аномально густую кровь с воспалением кровеносных сосудов.
Симптомы варьируются в зависимости от типа и органов поражения. Как правило, признаки и симптомы включают в себя:
- проблемы с дыханием
- усталость
- гломерулонефрит, поражающий почки
- боль в суставах
- боль в мышцах
- пурпура или пурпурные пятна и пятна на коже, органах и слизистых оболочках
- пальцев , пальцы ног, руки и ноги становятся белыми от холода
- изъязвление кожи
Гигантоклеточный артериит
Это воспаление стенок артерий.Наиболее распространенные симптомы:
- головная боль
- боль в плече
- боль в бедрах
- боль в челюсти после жевания
- лихорадка
- помутнение зрения
Менее распространенные симптомы включают в себя:
- болезненность кожи головы
- кашель
- боль в горле
- боль в языке
- потеря веса
- депрессия
- боль в руках во время упражнений
Henoch-Schönlein purpura
Воспаление крошечных кровеносных сосудов, называемых капиллярами, в коже и часто в почки, в результате чего появляются кожные высыпания, особенно над ягодицами и за нижними конечностями.Это связано с артритом и иногда спастическими болями в животе.
Наиболее распространенными симптомами являются:
- кожная сыпь, похожая на небольшие синяки или красные пятна на ягодицах, локтях и ногах
- боль в суставах, особенно в коленях и лодыжках
- боль в животе
- тошнота
- рвота
- диарея
- кровь в кале, если сосуды кишечника и почек воспалены
Болезнь Кавасаки
Это редкий синдром неизвестного происхождения.Это вызывает воспаление в стенках артерий по всему телу, включая коронарные артерии, снабжающие кровью сердечную мышцу.
Болезнь Кавасаки вызывает высокую температуру, покраснение глаз (конъюнктивит), губ и слизистой оболочки рта, гингивит (язвенная болезнь десен), опухшие шейные железы и ярко-красную сыпь на руках и ногах. Это влияет на маленьких детей.
Артериит Такаясу
Это редкий тип васкулита, при котором воспаление повреждает аорту, которая является большой артерией, переносящей кровь от сердца к остальной части тела.Это также повреждает главные ветви аорты.
Человек с артериитом Такаясу испытывает боль в руке или груди, гипертонию, вызывающую высокое кровяное давление, и в конечном итоге он может перенести инсульт или сердечную недостаточность.
Гранулематоз Вегенера
Гранулематоз Вегенера вызывает воспаление и повреждение кровеносных сосудов и поражает несколько органов, включая легкие, почки и верхние дыхательные пути.
Это опасное для жизни расстройство, требующее длительной иммуносупрессии.
Некоторые люди могут умереть из-за токсичности лечения.
Быстро прогрессирующий гломерулонефрит
Это состояние почечного синдрома, которое при отсутствии лечения быстро прогрессирует в острую почечную (почечную) недостаточность.
Осложнения
Осложнения могут варьироваться в зависимости от типа васкулита. Ниже перечислены наиболее распространенные осложнения:
- Повреждение органов: Плохое снабжение органов кислородом и пищей может привести к повреждению.
- Рецидив: Даже если лечение прошло успешно, могут быть повторяющиеся эпизоды. Некоторым людям требуется длительное лечение.
Предупреждение: Эти изображения графические:
Васкулит возникает, когда иммунная система организма по ошибке атакует его кровеносные сосуды. Эксперты не уверены, почему это происходит. Некоторые известные триггеры:
- инфекции
- некоторые раки
- некоторые нарушения иммунной системы
- аллергические реакции
Как правило, когда сосуды поражаются васкулитом, они становятся воспаленными.Это приводит к тому, что:
- стенки кровеносных сосудов сгущаются
- кровеносные сосуды сужаются
- сокращается кровоток
Меньший поток крови означает меньшее количество кислорода и питательных веществ, попадающих в органы и ткани организма. В результате пораженный кровеносный сосуд более восприимчив к тромбам, отчасти потому, что он уже. Если кровеносные сосуды ослабевают, может образоваться аневризма или выпуклость.
Существует две основные категории васкулитов:
Первичный васкулит, который представляет собой васкулит без известной причины, и вторичный васкулит, возникший из-за другого заболевания, такого как:
- Инфекция: Инфекция вируса гепатита С может вызвать криоглобулинемию ,
- Расстройство иммунной системы: Ревматоидный артрит и волчанка являются примерами.
- Аллергическая реакция: Некоторые лекарства могут вызвать васкулит.
- Некоторые виды рака: Лейкемия и лимфома являются примерами.
Некоторые типы специфических васкулита являются:
- болезнь Бехчета
- болезнь Бюргера
- центральной нервной системы (ЦНС) васкулит
- Чарга-Стросса синдром
- криоглобулинемия
- гигантских клеток артериит
- Шенлейна-Геноха
- Болезнь Кавасаки
- Артериит Такаясу
- Гранулематоз Вегенера
- Быстро прогрессирующий гломерулонефрит
Они поражают различные части тела и приводят к различным симптомам.
Анализы крови
Сюда могут входить:
- Тест скорости оседания эритроцитов (СОЭ): Образец эритроцитов помещается в пробирку с жидкостью. Время, за которое эритроциты падают на дно, измеряется. Если они падают быстрее, чем обычно, это может означать воспалительное состояние.
- Тест С-реактивного белка (СРБ): Более высокий уровень СРБ в крови указывает на воспаление в организме.
- Количество тромбоцитов: Тромбоциты - это клетки крови, которые слипаются вместе, чтобы остановить кровотечение.Тромбоциты являются частью нашей системы свертывания или свертывания крови.
- Полное количество клеток крови - В дополнение к n тесту против нейтрофильных цитоплазматических антител.
Анализы мочи
Они могут выявить количество белка в моче или наличие эритроцитов. Анализы мочи могут определить, есть ли проблемы с почками.
Сканирование изображений
Их можно использовать для просмотра больших артерий и их ветвей. Можно использовать рентген, ультразвук, компьютерную томографию или МРТ.
Ангиограмма
Ангиограмма - это рентгенография кровеносных сосудов. Длинная тонкая гибкая трубка или катетер вставляется в большую вену или артерию. Краситель вводится в кровеносные сосуды через катетер. Краситель отображается на рентгеновских снимках, что позволяет врачу видеть кровеносные сосуды.
Биопсия
Биопсия - это когда врач хирургическим путем удаляет небольшой образец пораженного кровеносного сосуда. Это тогда исследовано для признаков васкулита.

