Лечение панкреатита у женщины
Воспаление поджелудочной железы встречается достаточно часто и может носить как острый, так и латентный характер. Симптомы панкреатита у женщин хоть и имеют некоторые особенности, но не слишком отличаются от проявления заболевания у мужчин. Основа эффективного лечения заключается в том, чтобы как можно раньше диагностировать болезнь и обратиться за медицинской помощью, не дожидаясь дальнейшего развития патологии.
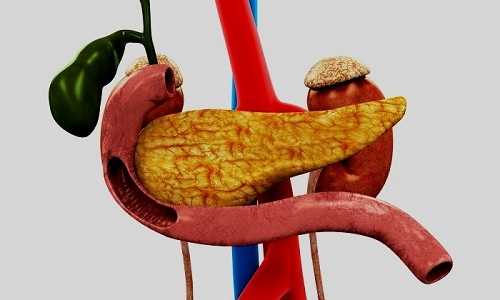
Воспаление поджелудочной железы встречается достаточно часто и может носить как острый, так и латентный характер.
Особенности проявления признаков
Панкреатит — заболевание, которое в скрытой форме может расцениваться как простое расстройство пищеварения. Однако острый приступ имеет характерные признаки.
При острой форме
Прежде всего приступ панкреатита характеризуется возникновением острой, жгучей боли в верхней части живота и в левом подреберье. Часто она отдает в левую лопатку или в спину. У женщин нередко боль иррадиирует в левую руку, нижнюю челюсть или шею. Болевые ощущения могут быть настолько сильными, что пострадавшая способна получить облегчение только в положении сидя с наклоном тела вперед. Кроме нестерпимой боли, приступ панкреатита характеризуется сильной тошнотой с последующей неукротимой многократной рвотой.
Если в желудке не осталось пищи, в рвотных массах присутствует желчь.
Чаще всего состояние сопровождается диареей, вздутием живота, повышенным газообразованием и метеоризмом. Учащается пульс, давление может упасть до критического. Если больной вовремя не оказать помощь, за счет рвоты и диареи наступает быстрое обезвоживание, что приводит к кожным изменениям — покровы становятся бледными или синюшными, холодными на ощупь, появляется сильная испарина. Температура повышается до 38°С.
Острое состояние при панкреатите часто сопровождается паникой, нервным возбуждением, в тяжелом состоянии у женщины может случиться потеря сознания на фоне болевого шока.
Приступ не поддается лечению анальгетиками и спазмолитиками, поэтому нужно срочно вызвать бригаду скорой помощи и отправить пострадавшую в больницу.
В хронической стадии
При хроническом течении панкреатит может напоминать о себе периодическими диспептическими расстройствами пищеварения, несильными тупыми или тянущими болями с локализацией в левом подреберье и в области эпигастрия. Заболевание принимает волнообразное течение. Разрыв между обострениями может составлять как короткое, так и продолжительное (до нескольких лет) время.
Признак панкреатита — ощущение переполненности желудка после еды, тошнота, изжога, которая может появляться и на пустой желудок.
Больные часто жалуются на отрыжку, на нерегулярный стул. Запоры могут сменяться поносами вне зависимости от приема пищи.

При панкреатите запоры могут сменяться поносами вне зависимости от приема пищи.
На фоне плохого пищеварения у страдающих панкреатитом отмечается потеря аппетита, снижение массы тела, общее ухудшение самочувствия, анемия.
Нередки нервные расстройства, раздражительность, вспыльчивость.
В большинстве случаев хронический панкреатит без своевременного правильного лечения приводит к нарушению обмена веществ и возникновению сахарного диабета.
При обострении
Хроническое течение может сопровождаться периодическими приступами, особенно после приема алкоголя или употребления нездоровой пищи. У женщин обострение панкреатита нередко наступает в результате несбалансированного питания при различных диетах. Состояние сопровождается симптомами, характерными для острой формы заболевания.
Лечение симптомов панкреатита у женщин
Нужно помнить, что адекватное лечение при панкреатите может определить только врач. Чтобы получить более полную картину заболевания, медицинский работник назначает ряд анализов и аппаратных исследований. Нередко для повышения эффективности лечения требуется консультация узких специалистов: гастроэнтеролога, эндокринолога, хирурга.

Нередко для повышения эффективности лечения требуется консультация узких специалистов: гастроэнтеролога, эндокринолога, хирурга.
Оперативное вмешательство
Чаще всего панкреатит, особенно на начальных стадиях заболевания, лечат консервативными методами, не прибегая к инвазивному вмешательству. Для операции должны быть важные основания, но медики считают, что хирургия — крайняя мера для избавления от патологии.
Лечебная диета
Правильно организованное питание — основа для лечения панкреатита. Если на ранней стадии начать соблюдать строгую диету, то можно предотвратить дальнейшее развитие патологии и избежать длительной медикаментозной терапии.
Больной нужно отказаться от целого ряда продуктов: исключить острую, жирную, жареную пищу, полуфабрикаты, копчености, соусы, соления и маринады.
Необходимо полностью убрать из рациона алкоголь, т. к. он раздражает больные органы.
Важно ограничить количество сладостей, шоколада, газированных напитков.

Больному рекомендуется пить большое количество чистой воды (из расчета 30 мл на 1 кг массы тела).
При панкреатите рекомендуется употреблять в пищу отварные или сваренные на пару или запеченные овощи, каши, протертые и слизистые супы. Рекомендуется пить большое количество чистой воды (из расчета 30 мл на 1 кг массы тела). Лучше не есть слишком горячую или холодную пищу. Режим питания должен быть строгим, порции — небольшими.
Рекомендуем почитать — Тофизопам: лучшее средство от неврозов.
Медикаментозная терапия
Нужно помнить, что самолечение при панкреатите недопустимо. Бесконтрольный прием различных препаратов может привести к непредсказуемым последствиям и ухудшить самочувствие больного.
Лекарства должен назначать врач.
Если необходимо, специалист может направить пострадавшую в стационар, где ей проведут диагностику и назначат капельницы, внутривенные и внутримышечные уколы, таблетки, а также подберут диету. Чаще всего это происходит при обострении заболевания.
Медики предупреждают, что острое состояние в условиях стационара несложно снять за сутки, в то время как дома без медицинской помощи приступ может продолжаться неопределенный период и приносить невыносимые страдания.
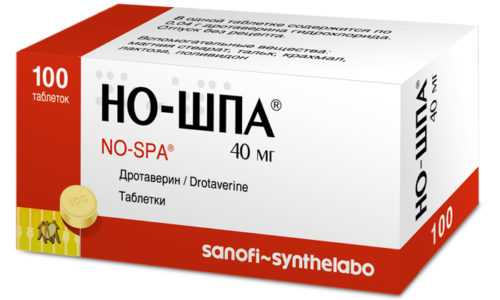
Для лечения панкреатита больным врач может назначить спазмолитики. К примеру, препарат Но-шпа.
Для лечения больным назначают:
- анальгетики и спазмолитики — Но-шпу, Атропин, Платифиллин, Аминофиллин;
- ферменты — Креон, Мезим, Фестал, Дигестал, Панцитрат;
- антациды — Маалокс, Альмагель, Фосфалюгель;
- пробиотики — Пробифор, Бифиформ.
При необходимости больным назначают антибиотики. На начальных стадиях заболевания и в период ремиссии пользу могут принести средства народной медицины (отвары и настои целебных трав).
Осложнение воспалительного процесса
При тяжелом течении панкреатита, если не принять адекватные меры, могут возникнуть такие осложнения, которые приведут к тяжелым поражениям внутренних органов, а в отдельных случаях и к летальному исходу:
- панкреатогенный шок — это состояние, при котором резко падает давление и учащается сердечный ритм, а также снижается жизнедеятельность всех систем организма;
- перитонит;
- кровотечение в желудке и других органах пищеварительной системы;
- панкреонекроз;
- геморрагический или крупноочаговый некроз;
- поражение печени и почек;
- отек головного мозга.
При тяжелом течении панкреатита, если не принять адекватные меры, могут возникнуть такие осложнения, которые могут привести к кровотечению в органах пищеварения.
Любое из этих осложнений может привести к необратимым для организма последствиям, если больная своевременно не получит медицинскую помощь.
Профилактика
От заболевания панкреатитом не застрахован никто. Но если соблюдать некоторые правила, можно отсрочить возникновение патологии на долгие годы. Необходимо помнить следующее:
- сбалансированное питание — основа здоровья. Полезные продукты должны преобладать над вредными. Следует ограничить до минимума жирное и жареное, консервы, полуфабрикаты, колбасы. Нужно питаться дробно, небольшими порциями, в установленные часы;
- перед тем как сесть на диету для похудения, рекомендуется посоветоваться с врачами;
- необходимо периодически принимать витамины и витаминные добавки;
- отказаться от вредных привычек, особенно от неумеренного употребления алкоголя. Полностью исключить курение;
- заниматься профилактикой заболеваний желудочно-кишечного тракта и мочеполовой системы.
При возникновении сахарного диабета требуется следить за уровнем сахара в крови и периодически консультироваться с врачом.

Можно отсрочить развитие панкреатита, если отказаться от вредных привычек.
Симптомы панкреатита при беременности
Возникновение панкреатита при беременности могут спровоцировать хронические заболевания желчевыводящих путей, повышение уровня холестерина, изменение вкусовых пристрастий, бесконтрольный прием витаминов. Сложность в диагностике составляет то, что главные факторы — тошноту, рвоту, понос, ухудшение самочувствия — нередко принимают за токсикоз.
Установлению диагноза способствует функциональная диагностика.
Острый приступ может представлять угрозу для плода, поэтому, если беременная почувствовала себя плохо, появились и другие симптомы обострения панкреатита, необходимо сразу же вызвать бригаду скорой помощи.
Прогноз жизни
По статистике, от острой формы панкреатита при отсутствии медицинской помощи умирает 15% больных. При возникновении осложнений, например панкреонекроза, летальными оказываются 70% случаев. При своевременной медицинской помощи в острых случаях и при дальнейшем амбулаторном лечении и правильном питании врачи оценивают шансы на долгую жизнь как высокие.
Панкреатит - Лучший канал здоровья
Панкреатит - это воспаление поджелудочной железы, которое может быть как острым (внезапным и тяжелым), так и хроническим (продолжающимся). Поджелудочная железа - это железа, которая выделяет как пищеварительные ферменты, так и важные гормоны. Обильное употребление алкоголя является одной из наиболее распространенных причин хронического панкреатита, за которым следуют камни в желчном пузыре. Панкреатит является одним из наименее распространенных заболеваний пищеварительной системы. Варианты лечения включают воздержание от алкоголя, голодание до исчезновения воспаления, прием лекарств и хирургическое вмешательство.
Причины панкреатита
Около половины всех людей с острым панкреатитом были сильно пьющими, что делает потребление алкоголя одной из самых распространенных причин. Желчные камни вызывают большинство оставшихся случаев.В редких случаях панкреатит может быть вызван:
- травма или операция поджелудочной железы
- наследственные аномалии поджелудочной железы
- наследственные нарушения обмена веществ
- вирусов (особенно эпидемического паротита)
- лекарств (включая некоторые диуретики), которые также могут вызвать воспаление.
Двойные роли поджелудочной железы
Поджелудочная железа - одна из самых больших желез тела. У него две роли:- Экзокринная поджелудочная железа - вырабатывает щелочные вещества для противодействия кислотам желудка до того, как пища попадает в тонкий кишечник, и вырабатывает ферменты, помогающие расщеплять пищу на ее более мелкие компоненты. Эти выделения распространяются по системе протоков поджелудочной железы и попадают в кишечник через узкое отверстие, называемое сосочком. «Экзокринный» относится к железам, которые выделяют свои вещества через протоки для конкретных целей.
- Эндокринная поджелудочная железа - вырабатывает гормоны, такие как инсулин, который помогает регулировать количество сахара, циркулирующего в крови. Проблемы с выработкой инсулина могут привести к диабету. «Эндокринный» относится к железам, которые выделяют свои вещества в кровоток.
Острый панкреатит
Острый панкреатит - это внезапный изнурительный приступ сильной боли в верхней части живота. Ферменты поджелудочной железы раздражают и сжигают поджелудочную железу и просачиваются в брюшную полость.Осложнения включают дыхательную, почечную или сердечную недостаточность, которые могут быть смертельными.Наиболее частой причиной острого острого панкреатита являются камни в желчном пузыре, блокирующие проток поджелудочной железы. Это может иногда происходить, даже если желчный пузырь был ранее удален. Острый панкреатит, вызванный чрезмерным употреблением алкоголя, обычно проходит после отдыха и воздержания от употребления алкоголя.
Общие симптомы острого приступа включают в себя:
- сильная боль в животе, часто распространяющаяся в спину
- вздутие живота
- лихорадка
- потливость
- тошнота
- рвота
- развал.
Хронический панкреатит
Хронический панкреатит обычно включает повторяющиеся приступы воспаления поджелудочной железы, часто даже после устранения известных триггеров. Люди, которые пьют чрезмерное количество алкоголя, имеют повышенный риск развития этого состояния.Со временем поджелудочная железа может быть повреждена или ее части разрушены постоянным воспалением. Это приводит к расстройству пищеварения. Человек может передавать жирные, неприятно пахнущие фекалии (какашки) или даже капли масла. Повреждение поджелудочной железы, как правило, носит постоянный характер. Некоторые люди с хроническим панкреатитом страдают от периодических или даже постоянных болей в животе, которые могут быть серьезными. Другие симптомы включают постоянную потерю веса, вызванную неспособностью организма правильно переваривать и усваивать пищу. Если большая часть поджелудочной железы была повреждена, потеря выработки инсулина может вызвать диабет.Хронический панкреатит может способствовать развитию рака поджелудочной железы.
Диагностика панкреатита
Панкреатит, как правило, диагностируется быстро путем обследования живота и подтверждается с помощью ряда медицинских тестов, включая:- Общие анализы - такие как анализы крови, физикальное обследование и рентген.
- Ультразвук - звуковые волны формируют изображение, которое обнаруживает наличие камней в желчном пузыре.
- КТ - специализированная рентгенография снимает поджелудочную железу. МРТ-сканирование
- - для съемки живота используется сильное магнитное поле, а не излучение. Специальная форма МРТ, называемая MRCP, также может использоваться для получения изображений протоков поджелудочной железы и помогает определить причину панкреатита и степень повреждения.
Лечение панкреатита
Лечение зависит от причин и тяжести состояния.Лечение острого панкреатита
Лечение может включать в себя:- стационарное лечение - во всех случаях острого панкреатита
- интенсивная терапия в стационаре - в случаях тяжелого острого панкреатита
- натощак и внутривенных жидкостей - пока воспаление не утихнет
- обезболивание - адекватное обезболивание необходимо и часто вводится в вену (внутривенно).При соответствующем обезболивании человек с панкреатитом может дышать глубоко, что помогает избежать таких осложнений легких, как пневмония Эндоскопия
- - через пищевод вводится тонкая трубка, чтобы врач мог видеть вашу поджелудочную железу. Это устройство используется для введения красителя в желчные протоки и поджелудочную железу. Желчные камни можно увидеть и удалить непосредственно Операция
- - при наличии камней в желчном пузыре удаление желчного пузыря поможет предотвратить дальнейшие приступы. В редких случаях требуется операция по удалению поврежденных или мертвых областей поджелудочной железы
- изменение образа жизни - не употреблять алкоголь.
Лечение хронического панкреатита
Лечение может включать в себя:- снижение потребления жира
- дополняет пищеварение, принимая таблетки ферментов поджелудочной железы с пищей
- вырезать алкоголь
- инъекций инсулина, если эндокринная функция поджелудочной железы нарушена
- анальгетиков (обезболивающее лекарство).
Где можно получить помощь
- Ваш доктор
- Гастроэнтеролог
Что нужно запомнить
- Панкреатит - это воспаление поджелудочной железы, которое может быть как острым, так и хроническим.
- Варианты лечения включают голодание до исчезновения воспаления, удаление камней в желчном пузыре, воздержание от алкоголя, лекарств и хирургического вмешательства.
Контент-партнер
Эта страница была подготовлена в консультации и одобрена: Канберрская больница - отделение гастроэнтерологии
Последнее обновление: Август 2014
Содержание страницы в настоящее время пересматривается.Содержимое этого сайта предоставляется исключительно в информационных целях. Информация о терапии, услуге, продукте или лечении никоим образом не подтверждает и не поддерживает такую терапию, услугу, продукт или лечение и не заменяет рекомендации вашего врача или другого зарегистрированного медицинского работника. Информация и материалы, содержащиеся на этом сайте, не предназначены для составления исчерпывающего руководства по всем аспектам терапии, продукта или лечения, описанным на сайте.Всем пользователям настоятельно рекомендуется всегда обращаться за советом к зарегистрированному медицинскому работнику для диагностики и ответов на свои медицинские вопросы, а также для выяснения того, подходит ли конкретная терапия, услуга, продукт или лечение, описанные на сайте, в их обстоятельствах. Штат Виктория и Департамент здравоохранения и социального обеспечения не несут никакой ответственности за доверие любого пользователя к материалам, содержащимся на этом сайте.
,Некротический панкреатит - это состояние, при котором части поджелудочной железы умирают и могут заразиться. Это осложнение острого панкреатита.
В этой статье мы рассмотрим симптомы и причины некротического панкреатита, а также то, как его лечат врачи.
Некротический панкреатит возникает, когда ткань поджелудочной железы умирает из-за воспаления. Когда человек имеет некротический панкреатит, бактерии могут распространиться в мертвую ткань и вызвать инфекцию.
Поджелудочная железа - это орган позади желудка, который вырабатывает ферменты, помогающие переваривать пищу. Когда поджелудочная железа здорова, эти ферменты проходят через проток в тонкую кишку.
Если поджелудочная железа воспаляется, эти ферменты могут проникнуть в поджелудочную железу и повредить ткани. Это называется панкреатит.
Если повреждение серьезное, кровь и кислород могут не попасть в некоторые части поджелудочной железы, что приведет к гибели тканей.
Основным симптомом некротического панкреатита является боль в животе.Человек может чувствовать боль в животе в нескольких местах, в том числе:
- в передней части живота
- возле живота
- вокруг спины
Боль может быть сильной и может продолжаться в течение нескольких дней. Другие симптомы, которые могут сопровождать боль, включают:
Некротический панкреатит может привести к бактериальной инфекции и сепсису, если его не лечить.
Сепсис - это состояние, при котором организм человека отрицательно реагирует на бактерии в крови, что может привести к шоку.
Шок может быть опасным для жизни, поскольку он уменьшает приток крови к основным органам. Это может повредить их временно или навсегда. Без лечения человек может умереть от сепсиса.
Некротический панкреатит также может вызывать абсцесс поджелудочной железы.
Некротический панкреатит является осложнением острого панкреатита. Это может произойти, когда острый панкреатит не лечится или лечение неэффективно.
Панкреатит - это воспаление поджелудочной железы. Наиболее распространенными причинами панкреатита являются чрезмерное употребление алкоголя или наличие камней в желчном пузыре.Желчные камни - это маленькие камни, часто из холестерина, которые образуются в желчном пузыре.
Два основных типа панкреатита:
- Острый панкреатит , то есть, когда симптомы появляются внезапно. Приблизительно у 20 процентов людей с острым панкреатитом развиваются осложнения, включая некротический панкреатит.
- Хронический панкреатит , то есть когда симптомы повторяются. В редких случаях это может вызвать некротический панкреатит.
В Европе и Северной Америке 50 процентов случаев острого панкреатита вызваны желчными камнями, а 25 процентов - алкоголем.
Панкреатит также может быть вызван:
- травмой поджелудочной железы
- опухолью в поджелудочной железе
- высоким уровнем кальция
- высоким уровнем жиров, называемых триглицеридами в крови
- повреждением поджелудочной железы из-за лекарств
- аутоиммунных состояний
- наследственные состояния, которые влияют на поджелудочную железу, такие как муковисцидоз
Когда у человека панкреатит, пищеварительные ферменты проникают в поджелудочную железу. Это вызывает повреждение тканей и предотвращает попадание крови и кислорода в эти ткани.При отсутствии лечения части поджелудочной железы могут погибнуть.
Близлежащие бактерии могут затем заразить мертвую ткань поджелудочной железы. Инфекция - то, что вызывает некоторые из более серьезных признаков некротического панкреатита.
Для диагностики некротического панкреатита врач может осмотреть живот человека и задать вопросы об их симптомах. Они могут также делать анализы крови для поиска:
- уровней ферментов поджелудочной железы
- уровней триглицеридов натрия, калия или глюкозы
- уровней триглицеридов
Они также могут использовать следующие тесты для проверки поджелудочной железы:
- УЗИ брюшной полости
- компьютерная томография (КТ)
- магнитно-резонансная томография (МРТ)
Если эти тесты показывают, что часть поджелудочной железы умерла, врач может сделать биопсию для проверки на инфекцию.
Врачи лечат некротический панкреатит в два этапа. Во-первых, они лечат панкреатит. Затем врачи рассматривают ту часть поджелудочной железы, которая умерла отдельно.
Лечение панкреатита
Для лечения панкреатита может быть предписано использование PinterestMedication, включая обезболивающие.Лечение панкреатита включает:
- внутривенных (IV) жидкостей
- обезболивающее лекарство
- отдых
- лекарство для предотвращения тошноты и рвоты
- назогастральное кормление
Назогастральное кормление - это когда человек получает жидкую пищу через трубку в их носу.Кормление человека таким образом дает поджелудочной железе отдых от выработки пищеварительных ферментов.
Лечение мертвой или инфицированной ткани поджелудочной железы
Второй этап лечения некротического панкреатита направлен на мертвую часть поджелудочной железы.
Врачам может потребоваться удалить мертвые ткани. Если ткань заразилась, врач также назначит антибиотики.
Чтобы удалить мертвую ткань поджелудочной железы, врач может вставить тонкую трубку, называемую катетером, в брюшную полость человека.Они будут удалять мертвые ткани через эту трубку. Если это не работает, может потребоваться открытая операция.
Согласно исследованию, проведенному в 2014 году, лучшее время для проведения операции - через 3 или 4 недели после появления заболевания. Однако, если человек очень плохо себя чувствует, операция по удалению мертвой или инфицированной ткани может потребоваться раньше.
Лечение сепсиса
Если у человека развивается сепсис от инфекции, вызванной некротическим панкреатитом, это может быть опасно для жизни. Для лечения сепсиса врач даст человеку:
- внутривенно жидкости
- антибиотики
- поддержка дыхания
Лечение ранних признаков инфекции является лучшим способом предотвращения сепсиса.
Не всегда возможно предотвратить панкреатит и его осложнения. Тем не менее, они менее вероятны, если у человека здоровая поджелудочная железа.
Следующее может помочь поддержать здоровье поджелудочной железы человека:
- не употреблять слишком много алкоголя
- поддерживать здоровый вес
- избегать аварийных диет
- не пропускать приемы пищи
Если у человека есть какие-либо симптомы панкреатита, они должны поговорить со своим врачом. Раннее лечение - лучший способ снизить риск некротического панкреатита или других осложнений.
Очень важно распознать симптомы некротического панкреатита и немедленно обратиться к врачу. Постановка правильного диагноза и лечения - лучший способ уменьшить осложнения.
Без лечения некротический панкреатит может привести к инфекции или сепсису. Это может привести к опасному для жизни повреждению органов.
Некротический панкреатит очень поддается лечению. Лечение направлено на сам панкреатит, а затем на мертвую или инфицированную ткань. При своевременном и правильном лечении человек, перенесший некротический панкреатит, должен полностью выздороветь.
Изменение образа жизни для улучшения здоровья поджелудочной железы - лучший способ избежать дальнейших проблем.
24-летняя Шарлотта Карпентер, администратор больницы из Бертона на Тренте, страдала от серьезных угрей в течение 12 лет, пока не обнаружила лекарство от сыворотки, очищающей кожное сало.
С юных лет она боролась с прыщами и говорит, что ей давали практически все лекарства и средства от угрей.
Она добавила: «Самый худший момент в моей поездке на прыщи был в октябре прошлого года, когда меня бросили в A & E с острым панкреатитом, который оказался редким побочным эффектом от приема препарата от прыщей Роаккутан, который я принимал в течение двух месяцев. ,
В 18 лет ее направили к дерматологу, после чего она провела несколько курсов различных антибиотиков - от тетрациклина до эротрамицина.
Но чем больше лекарств она пробовала, тем хуже становилась ее кожа. Она стала настолько отчаянной и обеспокоенной состоянием своей кожи, что ее врач также прописал ей антидепрессанты.
Она сказала: «Я чувствовала, что нахожусь в бесконечной спирали вниз, и я просто не знала, где и когда это когда-нибудь закончится.
«У многих моих друзей были прыщи в подростковом возрасте, также как и у моего брата, но все они избавились от дупла к позднему подростковому возрасту.Я был единственным, кто остался с ужасной кожей в мои двадцать. Это заставило меня почувствовать себя уродом, и я стала очень антисоциальной и подавленной ».
Шарлотта сказала ее дерматологу, что кроме Роаккутана не осталось ничего, чтобы попробовать ее прыщи.
Несмотря на то, что ее предупреждали о возможных побочных эффектах ее приема, она все равно хотела попробовать.
В августе прошлого года она начала принимать его, но, хотя ее кожа улучшилась, через два месяца она была госпитализирована в чрезвычайной ситуации из-за сильной боли в боку и потери дыхания.
После нескольких тестов консультанты сказали Шарлотте, что у нее панкреатит, редкий побочный эффект от приема препарата.
Она сказала: «Это был ужасный опыт, который заставил меня долго и усердно думать о том, что я переживаю, пытаясь победить прыщи. Но, честно говоря, я бы все сделал снова, потому что мне обещали, что мои прыщи улучшатся.
«Но мне сказали, что в ближайшем будущем мне больше не будут назначать лекарства от угрей из-за моей неблагоприятной реакции на Роаккутан.
«Я был опустошен, потому что не мог себе представить, как справиться со своей кожей, чтобы вернуться к тому, как это было, что, конечно, было и хуже. Как только я перестал принимать Roaccutance, моя кожа буквально взорвалась, как вулкан ».
Однажды Шарлотта вспоминает, что было так плохо, что она проснулась с кровью по всей подушке от взрывных пустул.
Но что-то изменившее жизнь произошло, когда мама Шарлотты прочитала статью о новом лечении прыщей под названием Sebopure и решила заказать ей немного.
Она сказала: «Я думала, что это пустая трата времени и денег, когда моя мама отдала их мне, потому что это была вещь, которая полностью изменила мою жизнь.
«После двух месяцев использования моя кожа становится практически чистой. Я не участвую ни в каких описаниях или каких-либо других методах лечения прыщей, и моя кожа настолько близка к идеальной, насколько я мог бы себе позволить. Теперь я могу счастливо гулять на публике без макияжа. Изменения в моей коже всего за два месяца были просто чудесными.
«Мало того, что моя кожа более или менее очищена от прыщей, шрамы тоже начали смягчаться и уменьшаться, а также выглядят менее предрасполагающими к тому, что болезненность моей кожи, которая была там почти постоянно, полностью исчезла.
«Моя уверенность прошла сквозь руду, и все, что я хочу сейчас сделать, - это компенсировать все те хорошие времена, которые я пропустил за последние несколько лет, когда я смывал мир».
Sebopure стоит 12,96 фунтов стерлингов и доступен на веб-сайте Clarol.
Побочные эффекты лечения акне изотретиноином (Роаккутан) можно найти на веб-сайте Больницы Грейс Ормонд-стрит для детей NHS.
Прыщи могут попробовать эти семь шагов для лечения пятнистой и жирной кожи.



