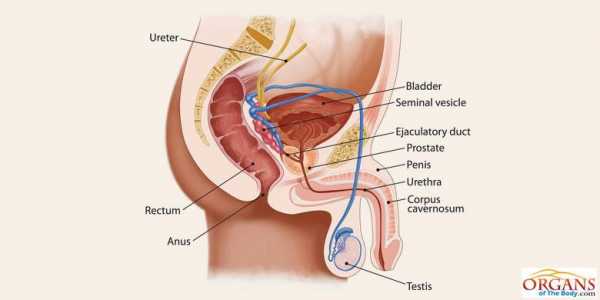
Как определяют гипоксию плода при беременности
Гипоксия в качестве синдрома характеризуется комплексными изменениями в развитии плода, при которых кислород поступает к его тканям и органам в недостаточном количестве. Последствия этого явления для плода, либо сформировавшегося младенца могут быть разными. Все зависит от формы гипоксии.
Гипоксия плода: симптомы и последствия
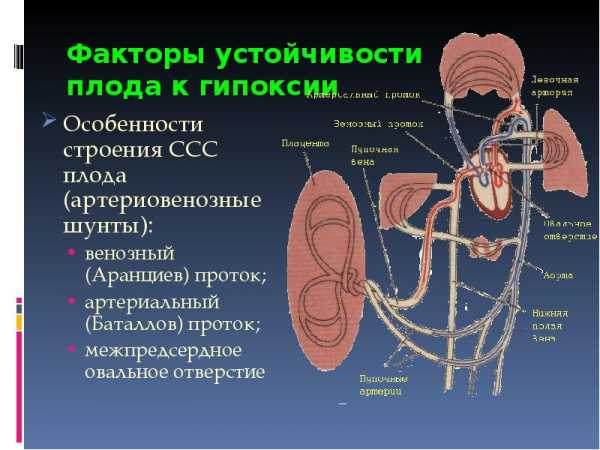 Гипоксия регистрируется примерно в 10% случаев от общего числа беременностей. Это состояние может развиваться в различные триместры беременности, а также характеризоваться различным уровнем кислородной недостаточности. Соответственно, последствия для плода будут различными. На ранних сроках патологическое состояние, связанное с дефицитом кислорода, вызывает у ребенка задержку роста, поражения ЦНС, снижение адаптации новорожденного.
Гипоксия регистрируется примерно в 10% случаев от общего числа беременностей. Это состояние может развиваться в различные триместры беременности, а также характеризоваться различным уровнем кислородной недостаточности. Соответственно, последствия для плода будут различными. На ранних сроках патологическое состояние, связанное с дефицитом кислорода, вызывает у ребенка задержку роста, поражения ЦНС, снижение адаптации новорожденного.
Что такое внутриутробная гипоксия плода
Патологическое состояние плода, вызванное дефицитом кислорода, называется гипоксией. Этот процесс характеризуется недостатком кислорода, который поступает к тканям и органам будущего малыша. Это состояние может быть острым, возникающим внезапно при родах, а также иметь хроническую форму, сопровождающую весь период беременности. Гипоксия становится причиной патологического развития плода в период беременности.
Причины появления гипоксии плода
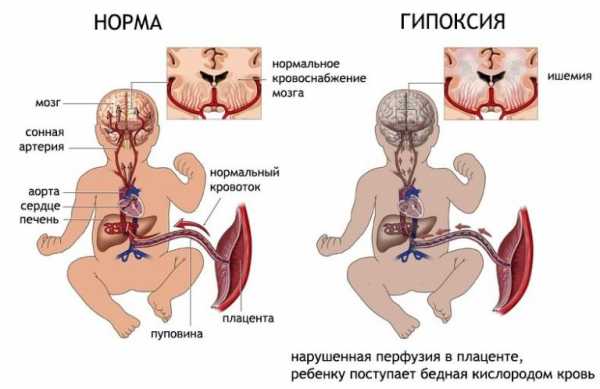 Специалистам важно знать механизм развития патологии: это позволит избежать ее появления в будущем. Условно причины этого явления можно поделить на несколько групп:
Специалистам важно знать механизм развития патологии: это позволит избежать ее появления в будущем. Условно причины этого явления можно поделить на несколько групп:
- недуги в организме беременной: проблемы с ССС, легкими, сдавливание нижней полой вены, интоксикация организма, анемия, отравления;
- патологии плаценты, образующиеся при гестозах, переношенной беременности, тонусе матки на поздних сроках, тромбозах сосудов плаценты, ее инфарктах, обвития пуповиной, аномалий родоразрешения;
- патологии плода, характеризующиеся процессом инфицирования, наличие у плода пороков в его развитии, анемии, продолжительное сдавливание головки ребенка в процессе родов.
На ранних сроках может ли быть
 На этих сроках гипоксия образуется из-за недостатка кислорода. Опасность патологии заключается в том, что для женщины она незаметна, а для плода может вызвать замедленное развитие. На ранних сроках начинают формироваться системы и органы организма будущего малыша. Распознать патологическое состояние на раннем сроке можно только по анализу крови женщины, где по итогам может наблюдаться дефицит гемоглобина.
На этих сроках гипоксия образуется из-за недостатка кислорода. Опасность патологии заключается в том, что для женщины она незаметна, а для плода может вызвать замедленное развитие. На ранних сроках начинают формироваться системы и органы организма будущего малыша. Распознать патологическое состояние на раннем сроке можно только по анализу крови женщины, где по итогам может наблюдаться дефицит гемоглобина.
Во втором триместре
В результате протекающего патологического состояния плода, его организм начинает задействовать собственные ресурсы. Его ритмы сердца значительно повышаются, до 160 ударов в минуту. Это необходимо для активизации кровотока. Если быстро не обнаружить патологию, то возможно задержка в развитии малыша. Этим опасна гипоксия на поздних сроках.
В третьем триместре
Женщина самостоятельно может заподозрить гипоксию плода только на определенном сроке, примерно в 16-18 недель во время шевеления малыша. На более позднем этапе его развития гипоксия может определяться по уменьшению двигательной активности. Наблюдаются редкие толчки и незаметное шевеление.
Диагностика гипоксии врачами
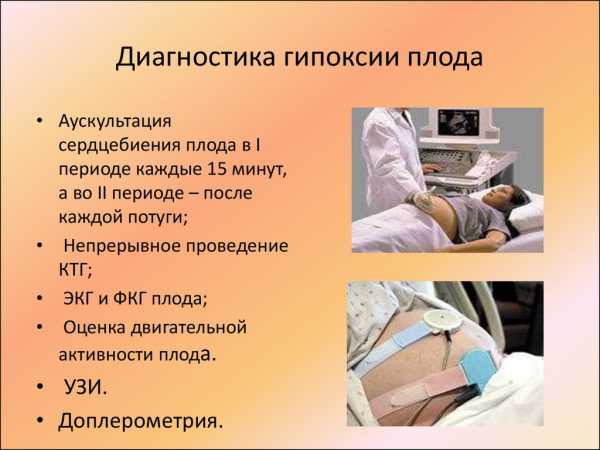 Выявление патологии происходит при помощи специальных исследований:
Выявление патологии происходит при помощи специальных исследований:
- Метод допплера. Более прогрессивней метод по сравнению с обычным УЗИ, позволяющий с высокой точностью заметить патологии кровообращения в артериях матки, плаценте. Это и будет указывать на гипоксию. Нередко наблюдается замедленное сердцебиение малыша или брадикардия.
- Кардиотокография. Этот метод применяется после 30 недели.
- Анализы: гормональные, биохимические.
Видно ли на УЗИ
- УЗИ. Это исследование позволяет определить задержки в развитии плода. УЗИ измеряет рост, объемы малыша. Для того чтобы понять как работает плацента в качестве защитного барьера плода, ее замеряют.
Какое сердцебиение при кислородном голодании
Учащенное – на ранних сроков, более 140 ударов в минуту, медленное – на более позднем этапе вынашивания.
Как выявить самостоятельно
Провести подсчет шевелений можно только после 25 недели самостоятельно.
Женщина ложится на бок в удобной для нее позе.
Необходимо акцентировать свое внимание на движениях малыша. Если в течение часа будущая мамочка насчитает менее 10 движений малыша, необходимо обратиться к врачу.
Какие ощущения
Отсутствие шевелений или двигательная неактивность плода вызывает подозрение на гипоксию.
Как определить кислородное голодание у ребенка по шевелениям
В течение 60 минут должно быть не менее 10 толчков малыша.
Нехватка кислорода у ребенка при беременности: стадии гипоксии
В утробе матери ребенок самостоятельно дышать не может. По пуповине, через плаценту к нему попадают питательные вещества и кислород. Если наблюдается дефицит кислорода, начинается гипоксия плода.
Последствия гипоксии плода для ребенка
Последствия этого явления зависит от формы и степени выраженности. Серьезное осложнение– это гипоксия головного мозга. Этот орган страдает от нехватки кислорода более всех остальных. Нельзя сказать, во что далее выльется гипоксия в перинатальном периоде.
После родоразрешения оценить воздействие этой патологии вполне реально. Нарушения в ЦНС возможно увидеть еще в родильном доме, в первые месяцы жизни малыша. Проблемы с речевом развитием – чуть позже.
Для нервной системы последствия гипоксии головного мозга могут быть различными. Например, это может быть гиперактивность ребенка, детский церебральный паралич, парезы. Во время сложных родов в периоде острой гипоксии у ребенка может развиваться отек головного мозга, ишемия. Если наступили такие нарушения, они носят необратимый характер.
Кроме того, существуют последствия неврологического характера. Например, патологии слуха, зрения. Кроме того, патологии внутренних органов, например, сердца, почек. Если неврологические нарушения носят незначительный характер, то при ведении ребенка неврологом, к 7 годам их можно победить.
Таким образом, прогноз врачей в отношении возможных последствий зависит от раннего или позднего выявления этой патологии, а также от быстроты отказанного женщине лечения. Именно по этой причине существует график посещения женской консультации, установленный врачом.
Острая гипоксия
- Острая. Этот вид развивается в процессе родоразрешения матери.
- Хроническая. Она выявляется специалистами в гестационном периоде во время нахождения плода в утробе мамочки. В течение этой патологии выделяют два момента: кислородное голодание угрожающего характера и гипоксию. В первом случае симптомов этого состояния пока нет, но плод отстает в развитии. По этому симптому можно заподозрить патологию. И собственно гипоксия обнаруживается гинекологами при помощи УЗИ, КТГ (от 30 недель).
Легкая гипоксия
 Легкая: первичное нарушение кровотока.
Легкая: первичное нарушение кровотока.
Степени тяжести:
- Средняя: нарушение процессов обмена в организме малыша;
- Тяжелая: изменения необратимого характера в клетках плода.
ХВГП при беременности
ХВГП при беременности приобретается в результате несвоевременного обращения к врачу, как следствие, отсутствия адекватного лечения. Хотя острая форма характерна для позднего срока, родов, она может возникнуть на любой стадии вынашивания ребенка. Обычно она возникает по причине обвития пуповиной тела, ног ребенка, перегиба пуповины.
В результате этого явления кровь не поступает к плоду. Аналогичный эффект наблюдается в результате образования сгустков крови в сосудах пуповины, узлов. Острая форма не поддается лечению. Врачи в срочном порядке извлекают плод в целях возможного сохранения жизни ребенку.
Что такое дистресс синдром
Это угрожающее состояние плода (иначе – гипоксия внутри утробы матери, респираторный дистресс синдром). Плод реагирует на дефицит поступающего кислорода. Это явление возникает, согласно статистике, примерно в 20% ситуаций от всех беременностей.
Дистресс плода имеет свои разновидности, которые классифицируются по признакам временного интервала:
- Обнаруживается в период ношения ребенка.
- Выявляется при родах.
Этот синдром может проявляться во время беременности, а также остро возникнуть во время родов. На ранних сроках этот синдром более опасен, но к 30 неделям риск возникновения серьезных проблем со здоровьем малыша минимизируется. Это объясняется тем, что врачи в случае ситуации, угрожающей жизни младенца, предпримут операцию по кесаревому сечению. Она проводится экстренно.
По степени страдания плода дистресс синдром делится на стадии:
- Компенсация (этот этап длится несколько недель).
- Субкомпенсации (в этот период женщине срочно необходима помощь медиков).
- Декомпенсации (помощь специалистов должна быть оказана экстренно, так как происходит внутриутробная асфиксия, иными словами, малыш задыхается).
Как избежать внутриутробной гипоксии плода традиционными методами
 Лечение гипоксии традиционными средствами включают в себя комплекс мероприятий:
Лечение гипоксии традиционными средствами включают в себя комплекс мероприятий:
- Прием но-шпы для расширения сосудов.
- Прием Магне-6 для снижения тонуса матки.
- Прием актовегина для активизации кровообращения.
- Для нормализации обменных процессов – употребление белков и аминокислот.
- Прием хофитола для стабилизации проницаемости клеток.
- Нейпропротекторы – для повышения защитных функций.
Женщинам нередко назначается курантил в целях повышения работоспособности иммунной системы, а также предотвращения или ликвидации тромбов. Препараты назначаются индивидуально каждой женщине. Лекарства, употребляемые беременной, не должны иметь противопоказаний.
Беременная женщина должна скорректировать свое поведение. Во-первых, ей необходимо дышать свежим воздухом. Во-вторых, больше гулять. Если наступает лето, лучше всего ей выехать за пределы города с загрязненным воздухом.
В помещении регулярно его проветривайте. Было бы неплохо освоить технику правильного дыхания. Это обеспечит дополнительный приток крови к тканям плода.
Беременной женщине показана физическая нагрузка. Ее польза очевидна, но упражнения должны быть выбраны под контролем специалиста. Популярны среди женщин йога, пилатес, ходьба, аквааэробика. Ну и главное – захватите с собой отличное настроение: это важно.
Какая профилактика гипоксии народными средствами
 Лечиться народными средствами при серьезном диагнозе, включая и гипоксию плода, недопустимо. Во время беременности женщина должна регулярно питаться, но не фаст фудом, а здоровой пищей с необходимым количеством витаминов и минералов. Даже их дефицит приводит к недоразвитию плода. Из рациона должны быть исключены продукты, содержащие высокий уровень углеводов, пестицидов, добавок.
Лечиться народными средствами при серьезном диагнозе, включая и гипоксию плода, недопустимо. Во время беременности женщина должна регулярно питаться, но не фаст фудом, а здоровой пищей с необходимым количеством витаминов и минералов. Даже их дефицит приводит к недоразвитию плода. Из рациона должны быть исключены продукты, содержащие высокий уровень углеводов, пестицидов, добавок.
Было бы нелишним употребление специальных витаминных комплексов, предназначенных специально для беременных женщин. Витаминные комплексы состоят из фолиевой кислоты, витаминов С и Е.
Как долго ребенок может расти при кислородном внутриутробном голодании
 При остром течении патологии врачи принимают решение о кесаревом сечении или вызывание родов специальными препаратами.
При остром течении патологии врачи принимают решение о кесаревом сечении или вызывание родов специальными препаратами.
Острая гипоксия опасна для малыша, так как высока вероятность летального исхода.
При хронической форме гипоксию лечат. Конечно, лечение должно быть адекватным и своевременным, чтобы ребенок не страдал в утробе матери.
Что важно помнить
При подозрении на гипоксию плода женщина должна обратиться к врачу. Если она заметила снижение активности шевелений малыша – это также повод посетить гинеколога немедленно.
Гипоксия – это состояние кислородного голодания плода, сформировавшегося в утробе младенца. Различают несколько форм этой патологии. Последствия возникают в зависимости от формы, а также запущенности заболевания. В целях избежания серьезных последствий необходимо лечить гипоксию, посещать врача в установленные им периоды времени, не пропускать приемы. Не все женщины подозревают неладное: на кону стоит жизнь и здоровье горячо ожидаемого малыша!
Полезное видео
головных болей во время беременности | BabyCenter
Часто ли болит голова во время беременности?
Нормальная головная боль от напряжения - это беременность, особенно в первом триместре. Страдальцы мигрени обычно получают некоторое облегчение во время беременности - хотя некоторые женщины получают свою первую головную боль мигрени, когда они беременны.
Если у вас есть головные боли в первом триместре, вы, вероятно, обнаружите, что они уменьшаются или даже исчезают во втором триместре, после того, как поток гормонов стабилизируется и ваше тело привыкнет к измененной химии.
Что вызывает головные боли во время беременности?
Эксперты не знают точно, что вызывает головные боли во время беременности, но гормональная общедоступность, которая имеет место в вашем теле, вероятно, как-то связана с этим. Увеличение объема крови и кровообращения также может сыграть свою роль, особенно на ранних сроках беременности. Резкое прекращение употребления кофеина также может привести к тому, что ваша голова начнет колотиться.
Другие возможные причины головных болей во время беременности включают:
Могут ли головные боли во время беременности быть предупреждением о чем-то более серьезном?
Да, иногда.Во втором или третьем триместре беременности головная боль может быть признаком преэклампсии, серьезного состояния, вызванного беременностью, которое характеризуется высоким кровяным давлением. Другие симптомы преэклампсии включают необычное количество белка в моче, изменения зрения и нарушения функции печени и почек.
Если у вас впервые появилась мигрень или другая сильная головная боль, и прием ацетаминофена не приносит облегчения, позвоните своему врачу. Вам может потребоваться полное медицинское обследование, чтобы убедиться, что больше ничего не происходит.
Как узнать, есть ли у меня мигрень или другой тип головной боли?
Не всегда легко определить, какая у вас головная боль. Вот как их отличить:
Головные боли от напряжения являются наиболее распространенным видом головной боли. Они могут ощущать как сжимающую боль или постоянную тупую боль с обеих сторон вашей головы или задней части шеи. Если вы всегда были подвержены головным болям напряжения, беременность может усугубить проблему.
Головные боли от мигрени вызывают пульсирующую боль от умеренной до сильной, обычно на одной стороне головы.Они также могут сопровождаться другими симптомами, такими как тошнота, рвота или чувствительность к свету и шуму. При отсутствии лечения они могут длиться от четырех до 72 часов и могут усугубляться физической активностью, а также многими из тех же факторов, которые вызывают более типичные головные боли.
У некоторых людей, страдающих мигренью, есть состояние, известное как мигрень с аурой, то есть головные боли, которым предшествуют симптомы, которые могут включать зрительные изменения (такие как яркие мигающие огни или слепые пятна), ощущения онемения или «булавки и иголки», слабость и нарушения речи.Эти симптомы могут начаться за час до начала мигрени и могут длиться до часа.
Синусовые головные боли обычно ощущаются как давление или боль в щеках, вокруг глаз и во лбу. Они обычно возникают после простуды или респираторной инфекции, и они не так распространены, как вы думаете.
Люди обычно принимают мигрень за синусит - если у вас больше головной боли, но в остальном вы здоровы, у вас может быть мигрень.Но если вы чувствуете себя перегруженным, у вас может быть синусовая инфекция, требующая лечения.
Кластерные головные боли встречаются гораздо реже, и, похоже, беременность на них не влияет. Кластерные головные боли отмечены внезапной, сильной болью, обычно вокруг одного глаза или виска, иногда со слезящимися глазами или заложенным носом. Они, как правило, происходят в одно и то же время каждый день, часто через несколько часов после засыпания, в течение недель или месяцев.
Насколько распространены мигрени во время беременности?
Это сильно варьируется от женщины к женщине.По оценкам экспертов, примерно у 1 из 5 женщин в какой-то момент ее жизни случается головная боль от мигрени, и до 16 процентов из них впервые заболевают мигренью во время беременности (чаще всего в первом триместре). С другой стороны, у большинства женщин, уже страдающих мигренью, меньше проблем во время беременности.
Кроме того, около двух третей женщин, склонных к мигрени, замечают, что у улучшается во время беременности. (Это более вероятно, если мигрень имела тенденцию к ухудшению во время менструации или начиналась, когда вы впервые начали менструировать.) Другие не замечают никаких изменений или считают, что их головные боли становятся более частыми и интенсивными.
Могут ли мигрени вызвать проблемы во время беременности?
Мигрени не увеличивают риск большинства осложнений беременности, даже если вы в несчастливом меньшинстве, мигрень которого не улучшается или ухудшается.
Тем не менее, у женщин, страдающих мигренью, наблюдается более высокий уровень преэклампсии (особенно, если у них не было мигрени до беременности), поэтому важно сообщить своему врачу, если вы начнете получать его.
Можно ли принимать обезболивающие препараты для лечения головной боли во время беременности?
Ацетаминофен можно безопасно принимать в соответствии с указаниями на этикетке упаковки, но многие другие лекарства от головной боли, в том числе аспирин, ибупрофен и большинство рецептурных препаратов от мигрени, не рекомендуются беременным женщинам без разрешения врача. Если вы склонны к сильной мигрени, спросите у своего врача, какие лекарства вы можете принимать.
Если у вас частые, изнурительные головные боли, преимущества некоторых лекарств могут перевесить любые возможные риски для вашего ребенка (хотя некоторые лекарства будут оставаться строго запрещенными).Вас могут направить к специалисту по материнской и фетальной медицине (MFM) или неврологу, чтобы помочь с вашей мигренью, если она сохраняется.
Как я могу снять головную боль без использования лекарств?
Вот несколько способов избежать головной боли во время беременности или избавиться от нее:
Выясните, что вызывает головную боль. Специалисты по головной боли часто рекомендуют вести «дневник головной боли», чтобы помочь вам определить конкретные триггеры. В следующий раз, когда у вас появится мигрень или головная боль, запишите все, что вы ели за 24 часа до начала и что вы делали, когда это началось.
Некоторые распространенные триггеры мигрени включают пищу, которая содержит:
- Глутамат натрия (MSG)
- Нитриты и нитраты (распространены в обработанном мясе, например, хот-догах, салями и беконе)
- Искусственные подсластители
Другие продукты, которые могут вызывать мигрень включает:
- Некоторые бобы и орехи
- Выдержанные сыр и кисломолочные продукты (например, пахта и сметана)
- Некоторые свежие фрукты (включая бананы, папайя, авокадо и цитрусовые)
- Копченая рыба
- Шоколад и carob
- Ферментированные или маринованные продукты (например, соевый соус или квашеная капуста)
Другие триггеры могут включать в себя:
- Мерцающие или мерцающие огни
- Громкие шумы
- Чрезмерное тепло или холод
- Сильные запахи
- Табачный дым
Используйте компресс. При головной боли от напряжения нанесите теплый или холодный компресс на лоб или основание черепа. Холодные компрессы, как правило, лучше всего действуют при мигрени.
Примите душ. Для некоторых страдающих мигренью холодный душ приносит быстрое - если временное - облегчение. Если вы не можете принять душ, брызните прохладной водой на лицо. Теплый душ или ванна могут снять головную боль от напряжения.
Не голодайте и не испытывайте жажду. Чтобы предотвратить низкий уровень сахара в крови (частая причина головной боли), ешьте небольшими порциями.Когда вы в пути, возьмите с собой некоторые закуски (крекеры, фрукты, йогурт). Избегайте прямого сахара, такого как конфеты или сода, которые могут вызвать резкий скачок уровня сахара в крови.
И не забывайте пить много воды, чтобы избежать обезвоживания. Медленно потягивайте воду, если у вас появилась рвота от мигрени.
Избегать усталости . Выспаться ночью. Когда у вас мигрень, спите в тихой темной комнате.
Упражнение. Некоторые данные показывают, что регулярные физические упражнения могут снизить частоту и тяжесть мигрени и уменьшить стресс, который может вызвать головную боль от напряжения.Если вы склонны к мигрени, начните медленно - внезапный всплеск активности может вызвать один. (И не занимайтесь физическими упражнениями после того, как мигрень началась, потому что она усугубит головную боль.)
Упражнения для поддержания хорошей осанки могут быть особенно полезны при головной боли в третьем триместре.
Попробуйте методы релаксации. Биологическая обратная связь, медитация, йога и самогипноз могут помочь уменьшить стресс и головные боли у некоторых пациентов.
Получить массаж. Некоторые женщины, которые страдают от головной боли от напряжения, клянутся массажем, хотя неясно, эффективен ли он для предотвращения или облегчения головной боли. Массаж всего тела (в идеале от терапевта, который специализируется на пренатальном массаже) может снять напряжение в мышцах шеи, плеч и спины.
Если профессиональный массаж не подходит, попросите партнера потирать спину и голову.
Рассмотрим иглоукалывание. Лечение иглоукалыванием, скорее всего, безопасно во время беременности, хотя является ли оно эффективным при головной боли, является предметом споров.Если вы хотите попробовать это, попросите вашего поставщика медицинских услуг направить вас и держать ее в курсе вашего лечения. Если вы предпочитаете посещать специалиста по акупунктуре, который также является магистром медицины, посетите веб-сайт Американской академии медицинской акупунктуры.
Какие симптомы головной боли являются признаками, которые мне нужны, чтобы позвонить своему врачу?
Позвоните своему провайдеру прямо сейчас, если:
- Вы находитесь во втором или третьем триместре и впервые испытываете сильную головную боль или головную боль. Это может сопровождаться или не сопровождаться визуальными изменениями, резкими болями в верхней части живота или тошнотой, внезапным увеличением веса или опуханием рук или лица.Вам нужно сразу проверить артериальное давление и мочу, чтобы убедиться, что у вас нет преэклампсии. (Если у вас возникли проблемы с повышенным или повышенным артериальным давлением, звоните, даже если у вас только слабая головная боль, которая сохраняется после приема ацетаминофена.)
- У вас внезапная «взрывная» головная боль. Этот тип головной боли является сильной болью, которая будит вас, не уходит, или чувствует себя не так, как вы когда-либо испытывали.
- Ваша головная боль сопровождается лихорадкой или жесткой шеей.
- Ваша головная боль усиливается, и у вас возникают другие проблемы, такие как ухудшение зрения или другие нарушения зрения, невнятная речь, сонливость, онемение или изменение нормального ощущения или бдительности.
- У вас болит голова после любой травмы головы.
- У вас заложенность носа, а также боль и давление под глазами или другие лицевые или даже зубные боли. Это может сигнализировать о синусовой инфекции, которую необходимо лечить антибиотиками.
- Вы замечаете, что у вас болит голова после чтения или просмотра на экране компьютера.
В любом случае, не стесняйтесь звонить вашему провайдеру, если вас беспокоит головная боль. Даже если у вас раньше были головные боли, общение с вашим врачом может помочь вам решить, какое обследование и лечение вам лучше всего подойдут во время беременности.
Подробнее:
.Зуд во время беременности | BabyCenter
Нормально ли иметь зуд во время беременности?
Да, мягкий зуд во время беременности в большинстве случаев является нормой. Это также распространено - около 20 процентов беременных женщин имеют зуд кожи. Вы можете чувствовать особенно зуд вокруг живота и груди, поскольку ваша кожа растягивается, чтобы приспособиться к их увеличенному размеру. Сухая кожа и гормональные изменения также могут способствовать.
Некоторые зудящие кожные заболевания, такие как экзема, могут ухудшаться во время беременности, хотя некоторые женщины считают, что их экзема действительно улучшается.Однако при псориазе все наоборот: многие женщины сообщают о менее серьезных симптомах во время беременности, в то время как лишь немногие обнаруживают, что их псориаз ухудшается во время беременности.
Если у вас зудящая сыпь или сильно зудящие ладони или подошвы ног, позвоните своему врачу, потому что это иногда симптомы более серьезных состояний, требующих медицинской помощи.
Как мне избавиться от зуда во время беременности?
Постарайтесь не поцарапать, потому что это может еще больше раздражать вашу кожу и увеличивать риск кожных инфекций.Если вы испытываете зуд из-за сухой, растянутой кожи, эти простые меры могут помочь вам:
- Применить холод. Положите пакет со льдом или прохладный, влажный компресс на участки с зудом на 5-10 минут или пока зуд не исчезнет.
- Увлажнение. Нанесите на лосьон или крем без запаха после принятия душа или ванны. Храните лосьон в холодильнике, чтобы увлажнение кожи также ощущалось остывшим.
- Время от времени принимайте теплую ванну с овсянкой. Вы можете купить готовые овсяные ванны в аптеках.
Как я могу предотвратить зуд во время беременности?
Возможно, вам не удастся полностью предотвратить зуд кожи, но эти советы могут минимизировать зуд во время беременности:
- Примите теплый душ и ванну. Горячая вода может высушить кожу и усилить зуд. Используйте мягкое мыло без запаха и тщательно смойте его. Полотенцесушитель аккуратно высушите.
- Сохраняйте спокойствие. Избегайте выходить на улицу в жаркий день, потому что жара может усилить зуд.
- Носите удобную одежду. Свободная, гладкая одежда из хлопка предотвращает раздражение кожи.
- Применяйте лекарства перед увлажнением. Если ваш врач назначает вам местное лекарство, нанесите его в соответствии с инструкцией, а затем увлажните все тело, даже участки кожи, обработанные лекарством.
- Снижение стресса. Примите меры, чтобы уменьшить стресс и беспокойство, которые могут усилить зуд.
Когда мне следует позвонить своему врачу по поводу зудящей кожи во время беременности?
Позвоните своему врачу, если вы:
- У вас появилась новая сыпь во время беременности
- У вас ухудшается кожное заболевание
- Чувствуете сильный зуд, но у вас нет сыпи
Ваш врач захочет пройти медицинский осмотр чтобы она могла диагностировать проблему, порекомендовать соответствующее лечение и при необходимости направить вас к дерматологу.
Это особенно важно сейчас, потому что некоторые состояния, которые вызывают зуд кожи во время беременности, могут повлиять на самочувствие вашего ребенка и требуют специального наблюдения или лечения. Например, сильный зуд без сыпи может быть симптомом холестаза беременности.
И хотя зудящая сыпь во время беременности обычно является одним из нескольких неудобных, но относительно безвредных состояний, она также может быть симптомом редкого, но серьезного состояния, называемого пемфигоидной гестацией.
Подробнее:
Помощь при проблемах с кожей во время беременности
Растяжки
Безопасный уход за кожей во время беременности
Потемнение кожи (мелазма) во время беременности
.Периодические боли в животе и спазмы во время беременности часто безвредны и могут быть связаны с состояниями первого триместра, такими как запоры и усиление кровотока в матке, боль после еды. Они также могут быть вызваны состояниями второго и третьего триместра, включая сокращения Брэкстона-Хикса и боль в круглой связке (1).
Но иногда боли в животе во время беременности могут указывать на основное состояние, поэтому внимательно следите за этими болями и при необходимости посещайте врача.
MomJunction помогает вам расшифровать различные причины болей в верхней части живота и живота во время беременности, когда обратиться за медицинской помощью, и как вы можете облегчить дискомфорт.
Боль в животе на ранних сроках беременности.
Боль в животе или дискомфорт в первом триместре. Это часть изменений, которые претерпевает ваше тело, чтобы приспособить вашего ребенка на следующие 40 недель. Иногда боли в животе являются напоминанием о том, что вы едите, так как расстройство желудка вызывает спазмы. Даже оргазм может вызвать боли в животе.Однако, если боль локализована, сильна и внезапна и сопровождается тошнотой, рвотой и влагалищным кровотечением, тогда лучше проконсультироваться с врачом (2).
Боли в животе во втором триместре
Боли в животе во втором триместре обычно не вызывают беспокойства, если не сопровождаются кровотечением. Вероятность выкидыша во втором триместре снижена. Боль в животе может быть болью круглой связки, которая связана с расширением матки. Если судороги сопровождаются кровотечением, немедленно обратитесь к врачу (3).Тем не менее, будьте осторожны, если у вас есть риск выкидыша или преждевременных родов, и обратитесь к врачу.
Боли в животе в третьем триместре
Помимо ложных сокращений, сильные боли в области живота в третьем триместре не распространены. Сокращения обычно являются признаком ранних (преждевременных) родов. Другие симптомы преждевременных родов включают изменение выделения из влагалища, разрыв воды, боль в области таза, снижение активности плода, боль в пояснице и сокращения (4).Немедленно позвоните своему врачу, если вы испытываете один или все из этих признаков.
Спазмы после 37 недель могут быть ранними признаками родов. Если через 37 недель вы почувствуете боли в животе, поищите другие признаки родов, такие как кровотечение или кровянистые выделения из влагалища, разрыв воды, сокращения и т. Д. Если ни один из этих симптомов не последует, беспокоиться не о чем; боль в животе, вероятно, из-за того, что ребенок (после того, как он принял положение вниз головой) вызывает давление в области таза.Боль в спине также может быть вызвана неправильной осанкой или слабыми мышцами спины.
Различные типы болей в животе во время беременности
Вы можете испытывать боль в верхней части живота, нижней части живота, в правом верхнем углу, в левом нижнем углу, в правом нижнем углу, в середине живота и многое другое. Здесь мы расскажем вам о каждом из них:
Боль в верхней части живота
Любая боль или дискомфорт, возникающие в области между краями нижней части грудной клетки и пупком, называется болью в верхней части живота. Другими словами, область является центром тела, от грудины до пупка, и падает с обеих сторон туловища.
Боль в верхней левой части живота
Эта боль ощущается от левого соска до пупка и может возникать из-за различных структур или органов, присутствующих в верхней левой части живота, таких как селезенка, хвост поджелудочной железы, слева нижние ребра, левая почка, часть толстой кишки и кишечника, небольшая часть желудка, сердце, расположенное в верхней левой части, кости, кожа и мышцы.
Верхняя правая боль в животе
Боль в животе ощущается от правого соска к уровню пупка.Структуры и органы, вызывающие боль в верхней части живота, - это печень, нижняя часть правого легкого, правая почка, надпочечник, кости, кожа и мышцы.
Боль в нижней части живота
Любая боль или дискомфорт, возникающие в области живота ниже пупка или пупка, называется болью в нижней части живота. Это также известно как надлобковая боль и вызвано из-за различных медицинских проблем (5).
Боль в нижней части живота
Это чаще, чем боль в нижней части живота.Структуры и органы, вызывающие эту боль, включают сигмовидную кишку, нижнюю левую почку, левый мочеточник, яичник и маточную трубу, часть мочевого пузыря и большую нисходящую кишку, а также мышцы, нервы, кожу и кровеносные сосуды, присутствующие в левая область живота.
Боль в нижней правой части живота
Это может быть острая или хроническая боль в правой нижней части живота. Тем не менее, он не ограничен нижним правым квадрантом и распространяется слева или сзади.
Структуры и органы, присутствующие в этом регионе, включают слепую кишку, аппендикс, правый яичник, маточную трубу и нижнюю почку, восходящую ободочную кишку, умеренную часть печени, правую часть матки, тонкую кишку, мышцы, нервы, кровеносные сосуды и кожа.
[Читать: Боль в круглой связке во время беременности]
Распространенные причины болей в животе во время беременности
Некоторые виды болей в животе на ранних сроках беременности являются общими и не представляют угрозы для матери и ребенка. Однако, если боль сильная и постоянная, или вы испытываете сильные спазмы и кровотечение, вам следует обратиться к акушерству-гинекологу.Вот некоторые из причин, которые могут не вызывать беспокойства.
1. Боль в круглой связке (второй триместр)
По мере расширения матки круглые связки (две большие связки, которые проходят от передней части матки к паху) растягиваются, вызывая спазмы в нижней части живота. Боль может быть острой и колющей или тупой и болезненной, когда вы внезапно двигаетесь или меняете положение. Эти симптомы обычно проходят через некоторое время и не вызывают беспокойства (6).
Если боль невыносимая, вы можете спросить своего лечащего врача, можете ли вы принять обезболивающее (ацетаминофен).
2. Газ и запор
Эти две общие жалобы во время беременности вызваны повышенным уровнем прогестерона. По мере увеличения прогестерона желудочно-кишечный тракт замедляется, что заставляет пищу двигаться медленнее, чем обычно, что приводит к образованию газов и запорам.
Питьевая вода, употребление в пищу продуктов с высоким содержанием клетчатки и регулярные физические упражнения помогают решить эту проблему. Ваш врач также может назначить добавку клетчатки или смягчитель стула (7). Избегайте ложиться сразу после употребления пищи.
[Читать: Послеродовые запоры во время беременности]
3. Сокращения Брэкстона-Хикса (второй и третий триместры)
Они легкие и называются «тренировочными сокращениями». Вы почувствуете напряжение мышц живота, похожее на настоящие сокращения. Однако, в отличие от реальных сокращений, они не являются прогрессивными и прекращаются после смены позиции (8).
Обезвоживание является наиболее важной причиной этих ложных сокращений, поэтому пейте достаточно воды, чтобы избежать их.Если схватки продолжаются дольше, обратитесь к врачу.
4. Растущая матка
С расширением матки кишка слегка смещается, что приводит к вздутию живота и тошноте (9). Чтобы избежать дискомфорта, вы должны часто есть, есть меньше, регулярно заниматься спортом, достаточно отдыхать и регулярно опорожнять мочевой пузырь.
5. Болезненный оргазм
Спазмы во время и после оргазма довольно распространены во время ранней беременности. Не о чем беспокоиться, так как они мягкие и короткие.Боль в животе в основном обусловлена нормальными сокращениями или усилением кровотока в области малого таза. Вам не нужно беспокоиться о том, что ребенку станет больно, если у вас оргазм (10). Однако в некоторых ситуациях может потребоваться ограничение полового акта.
6. Общие неудобства
Помимо перечисленных выше безвредных причин, желудочные вирусы, миома, камни в почках и чувствительность к определенным продуктам могут вызывать дискомфорт в животе.
Однако не все причины безвредны и должны игнорироваться.Некоторые из них могут привести к серьезным осложнениям.
Серьезные причины боли в животе во время беременности
Несколько серьезных осложнений требуют немедленной медицинской помощи, чтобы избежать какого-либо риска для вас и ребенка. К ним относятся:
7. Внематочная беременность (первый и второй триместры)
Внематочная беременность - это место, где яйцеклетка имплантируется за пределы матки, особенно в маточную трубу. В результате вы можете страдать от односторонней резкой боли в нижней части живота и кровотечения (11).
Женщины, у которых в прошлом была внематочная беременность, имеют возраст более 35 лет, забеременели при наличии внутриматочной спирали внутри устройства, связали фаллопиевы трубы, имели много половых партнеров или имели некоторые заболевания, передающиеся половым путем. риск внематочной беременности.
[Читать: причины внематочной беременности]
8. Выкидыш (первый и второй триместры)
Выкидыш означает потерю беременности до того, как ребенку исполнится 20 недель. Первым симптомом является вагинальное кровотечение, за которым следует боль в животе, продолжающаяся от нескольких часов до нескольких дней.Боль может быть легкой или сильной, и у вас также могут быть судороги. Вы также будете страдать от болей в пояснице и тазового давления.
Большинство выкидышей происходит в первом триместре, а иногда и во втором триместре. Иногда трудно сказать, является ли боль причиной выкидыша, имплантации или расширения матки. Боль и спазмы во время невынашивания могут быть дифференцированы через кровотечение, которое продолжается в течение нескольких дней (12).
Обратитесь к врачу, если заметите признаки выкидыша.
9. Преждевременные роды (второй и третий триместры)
Если у вас случились схватки до 37 недель беременности, возможно, вы находитесь на преждевременных родах. Это приводит к постоянным болям в животе (ощущается как менструальные спазмы), вагинальному кровотечению, повышенному давлению в области таза и уменьшению движений плода (13).
Вы должны немедленно проконсультироваться с врачом, если у вас проявляются вышеуказанные симптомы.
[Читать: Причины преждевременных родов]
10. Отслойка плаценты (второй и третий триместры)
Обычно происходит в третьем триместре, когда плацента отрывается от матки.Симптомы включают прогрессирующие и сильные спазмы в животе, кровотечение (без сгустков) и сокращения. Иногда женщина может начать рожать сразу после отслойки плаценты, что требует немедленного кесарева сечения.
Немедленно обратитесь к врачу, если у вас возникнут какие-либо из этих симптомов. Высокое кровяное давление, злоупотребление наркотиками или отслойка плаценты в прошлом являются одними из причин этой проблемы (14).
11. Преэклампсия (второй-третий триместры)
Преэклампсия, которая может развиться в любое время во второй половине беременности, показана высоким кровяным давлением и высоким уровнем белка в моче.Это одна из причин, почему врачи часто следят за уровнем артериального давления во время каждого дородового визита. Тяжелым типом преэклампсии является синдром HELLP (гемолиз, повышение уровня печеночных ферментов, низкое количество тромбоцитов), который представляет собой опасное для жизни состояние. . Если вы подозреваете преэклампсию или HELLP, вам следует обратиться к врачу (15).
12. Инфекции мочевыводящих путей
Если вы игнорируете инфекции мочевыводящих путей во время беременности, это может привести к определенным осложнениям, таким как боль в животе и дискомфорт, ощущение жжения при мочеиспускании, кровь в моче и боль в нижней части спины. Если вы также страдаете от лихорадки, пота, тошноты или озноба вместе с вышеуказанными признаками, то это может привести к инфекции почек.
Вам необходимо срочное медицинское вмешательство. Хорошо, что ИМП можно лечить антибиотиками (2).
[Читать: Инфекция мочевых путей во время беременности]
13. Аппендицит
Аппендицит является серьезным заболеванием во время беременности и его трудно диагностировать. Симптомы аппендицита - тошнота, рвота, потеря аппетита - все похожи на симптомы, связанные с беременностью, что затрудняет диагностику состояния. Несмотря на то, что боль в аппендиците развивается в правом нижнем квадранте живота, вы можете испытывать боль немного выше во время беременности, когда аппендикс приближается к печени или пупку (16).
14. Желчные камни
У вас больше шансов иметь камни в желчном пузыре, если вы старше 35 лет, имеете избыточный вес и имеете анамнез заболевания. Вы будете испытывать сильную боль в правом верхнем квадранте живота и лучевую боль в спине и ниже правого лопатки (9). Изогнутые кисты яичника или геморрагические кисты также могут вызывать острую боль во время беременности и должны быть оценены и вылечены.
Как облегчить боль в животе во время беременности?
Если боль слабая или умеренная, вы можете попытаться следовать этим простым советам, чтобы облегчить ее:
- Регулярно делайте физические упражнения или передвигайтесь, чтобы уменьшить боль от газов.
- Отдыхайте как можно чаще, чтобы получить облегчение.
- Пейте много воды или жидкости.
- Выбирайте продукты с высоким содержанием клетчатки, такие как отруби, фрукты и овощи.
- Есть небольшие и частые приемы пищи.
Когда обратиться к врачу?
Не стесняйтесь проверить у своего OBS-GYN, страдаете ли вы от боли в животе или спазмов. Немедленно обратитесь к врачу при следующих обстоятельствах:
- Острая боль, сопровождающаяся кровотечением или появлением пятен в течение первого триместра.
- Боль в животе с или без кровотечения.
- Головная боль, рвота, тошнота и головокружение.
- Сильный отек или отек рук и ног.
- Жжение во время мочеиспускания и боль при мочеиспускании.
- Лихорадка или озноб.
- Изменения в зрении, такие как чувствительность к свету, помутнение зрения, временная слепота или видение фонарей.
- Стабилизированные сокращения или около четырех сокращений в час, так как это может быть признаком преждевременных родов.
Вам не нужно паниковать, если у вас болит живот во время беременности. Это может быть связано с простой причиной, как образование газа. Но в то же время вы не можете игнорировать постоянную боль или ту, которая повторяется регулярно. Следите за своим состоянием и при необходимости обратитесь к врачу.
Эта статья предназначена только для информационных целей и не предназначена для диагностики или лечения вашего акушерского состояния.
Ссылки:
1. Сангита Девараджан, Эдвин Чандрахаран; Боли в животе при беременности: рациональный подход к лечению; Акушерство, гинекология и репродуктивная медицина2.Чарли К. Килпатрик; Боли в животе на ранних сроках беременности; Агентство по исследованиям и качеству в здравоохранении - Министерство здравоохранения и социальных служб США
3. Советы по лечению распространенных симптомов беременности к триместру; UChicago Medicine
4. Майкл Кац, доктор медицины, Карен Гудиер, доктор медицины, Роберт К. Кризи; Ранние признаки и симптомы преждевременных родов; Американский журнал акушерства и гинекологии
5. Эмили Р. Хауэлл; Связанное с беременностью лечение дисфункции лобкового симфиза и послеродовая реабилитация: два случая; Журнал Канадской ассоциации хиропрактики
6.Боль в круглой связке; RLatta Обучающий инструмент
7. Тина Сара Вергезе, Каори Футаба, б Паллави Латте; Запор во время беременности; Акушер и гинеколог
8. Филипп Стир и Кэролайн Флинт; Преждевременные роды и преждевременный разрыв плодных оболочек; Британский медицинский журнал
9. Sanoop Koshy Zachariah и др .; Лечение острого живота при беременности: современные перспективы; Dovepress- Международный журнал женского здоровья
10. Мохамед Э.Л.-Гариб; Оргазм во время беременности; Исследовательские ворота
11.Внематочная беременность; Медлайн Плюс; Национальная медицинская библиотека США
12. Выкидыш - угроза; Медлайн Плюс; Национальная медицинская библиотека США
13. Преждевременные роды; Медлайн Плюс; Национальная медицинская библиотека США
14. Кэтрин Л. Даунс, Эдмонд Д. Шенасса, Кэтрин Л. Гранц; Неонатальные исходы, связанные с отслойкой плаценты; Американский журнал эпидемиологии
15. Суарес Б., Алвес К., Сенат М.В., Фромагеот Ж, Фишер С., Розенберг П., Вилле Y; Боли в животе и преэклампсия: ультразвуковые исследования в материнской печени; NCBI
16.Мэтью М. Томпсон, Алексей У. Кудла и Крис Б. Чишолм; Аппендицит во время беременности с нормальной МРТ; West J Emergency Medicine